Ihre Telefonnummern für die Terminvergabe
Für gesetzlich Versicherte
T (040) 790 20 - 80 00
Chefarztsekretariat
Dr. med. Jan Cruse
Für Privatversicherte und Selbstzahler:innen sowie bei Arbeitsunfällen
T (040) 790 20 - 24 00
Montag bis Freitag 7-12 Uhr
E handchirurgie.dkhthis is not part of the email@ NOSPAMagaplesion.de
F (040) 790 20 - 24 09
Höchste Präzision bis ins kleinste Detail
Mit den Händen stellen wir den Kontakt zu unserer Umwelt her. Lernen wir eine Person kennen, schauen wir auf ihre Hände. Es gibt nur wenige Dinge, bei denen wir auf eine gesunde und funktionierende Hand verzichten können.
Wir haben es uns zur Zielsetzung gemacht, Sie in allen Aspekten Ihrer Erkrankung oder Verletzung optimal zu versorgen.
Während sich einige Erkrankungen der Hand langsam über Jahre entwickeln, führen Verletzungen oft zu einer dringlichen Notfallsituation. Für diese Situation ist eine zusätzliche Infrastruktur für eine sehr zeitnahe Versorgung notwendig.
Die Klinik für Handchirurgie ist von den Berufsgenossenschaften (DGUV) für das Schwerstverletztenverfahren Hand (SAV Hand) zugelassen, welches eine 24-stündige handchirurgische Bereitschaft erfordert.
Zuletzt ist die Wiederherstellung mit der Akutbehandlung noch lange nicht abgeschlossen. Nach deren Abschluss steht die chirurgische Nachversorgung und die funktionelle Rehabilitation im Vordergrund. In vielen Fällen kommt die Anpassung an den Arbeitsplatz hinzu.
Wir sind Mitglied der Deutschen Gesellschaft für Handchirurgie, deren Patientenportal ebenfalls wichtige Informationen für Patient:innen präsentiert.
Das medizinisches Fachgebiet der Handchirurgie konzentriert sich auf die Diagnose, Behandlung und chirurgische Therapie an der Hand, der Fingern und des Handgelenks.
Handchirurgen sind spezialisierte Chirurgen, die sich mit Verletzungen, Erkrankungen und Funktionsstörungen in diesem Bereich befassen, um die beste Funktion und Ästhetik der Hand wiederherzustellen. Zur Erlangung der Zusatzbezeichnung Handchirurgie hat jeder ärztliche Mitarbeiter bereits eine Facharztausbildung z. B. für Orthopädie und Unfallchirurgie oder Chirurgie erfolgreich abgeschlossen.
Behandelt werden nicht nur akute Erkrankung, sondern auch eine Vielzahl chronisch entzündlicher oder degenerativer Erkrankungen, die die Strukturen der Hand betreffen.
Akute Verletzung sind z.B. Schnittverletzungen oder Brüche im Bereich der Hand. Andere Erkrankungen betreffen das Nervensystem, das Handbindegewebe sowie Hand- und Fingergelenke.
Die Mikrochirurgie ist eine Operationstechnik, bei der unter Einsatz eines Mikroskops und spezieller präziser Instrumente operiert wird. Diese Technik macht es möglich, kleinste Strukturen der Hand, z. B. kleinste Blutgefäße oder Nerven, minimalinvasiv chirurgisch zu versorgen.
Im Rahmen der Zusatzweiterbildung Handchirurgie werden diese besonderen operativen Fähigkeiten vermittelt. Zusätzlich haben die meisten Kollegen der Abteilung besondere Kurse und Schulungen absolviert.
Alle weiteren operativen Eingriffe in der Handchirurgie werden in unseren Abteilung unter Zuhilfenahme einer Lupenbrille durchgeführt.
Unfälle und Verletzungen an der Hand
Mit einer akuten Verletzung erfolgt die Vorstellung über unsere Notaufnahme. Dort besteht rund um die Uhr die Möglichkeit einer chirurgischen Versorgung.
Kleinere Verletzungen können in der Notaufnahme unmittelbar versorgt werden. Ist eine operative Behandlung notwendig und dringlich durchzuführen, kann diese im entsprechend notwenigen Zeitfenster unmittelbar durchgeführt werden.
Bei komplexen Verletzungen ist eine stationäre Behandlung notwendig. Nach kleineren Eingriffen können Sie das Krankenhaus unmittelbar wieder verlassen
Offene Handverletzungen werden zeitnah chirurgisch behandelt. Bei geschlossenen Verletzungen steht vor der Therapie zunächst die vollständige Abklärung im Fokus, eventuell sind hierzu auch bildgebende Verfahren wie Röntgen und Kernspintomographie nötig.
Besonderheiten bei der Behandlung von Hand und Handgelenk
Für die Behandlung Ihrer Erkrankung oder Ihrer Verletzung an der Hand sind individuelle Vorgehensweisen nötig.
Frische Handverletzung
Bei einer frischen Handverletzung erfolgt die erste Untersuchung und Beurteilung in der Notaufnahme des Krankenhauses. Der dort tätige chirurgische Kollege untersucht die Patienten und zieht gegebenenfalls den handchirurgischen Kollegen dazu. Kleine Verletzungen können in der Notaufnahme unmittelbar versorgt werden. Ist eine operative Behandlung notwendig und dringlich durchzuführen, kann diese im entsprechend notwenigen Zeitfenster unmittelbar durchgeführt werden.
Bei komplexen Verletzungen ist eine stationäre Behandlung notwendig. Nach kleineren Eingriffen können Sie das Krankenhaus unmittelbar wieder verlassen.
Länger zurückliegende Verletzung oder chronische Erkrankung
Bei länger zurückliegenden Verletzungen und chronischen Handerkrankungen ist zunächst eine genaue Abklärung erforderlich. Die Untersuchungen werden in der Handsprechstunde durchgeführt. Bitte vereinbaren Sie hierfür einen Termin telefonisch unter T (040) 790 20 24 80 oder online.
Die Sprechstundenräumlichkeiten finden Sie im MVZ am DKH, Hohe Weide 17b.
Falls notwendig werden im Rahmen der Handsprechstunde weitere Untersuchungen veranlasst. Hierzu gehören bildgebende Verfahren wie Röntgen, Computertomografie und Kernspintomografie. Gelegentlich werden weitere niedergelassene Kollegen hinzugezogen, wie zum Beispiel Neurologen oder Rheumatologen.
Diagnose und Therapie
im Rahmen der Handsprechstunde werden die Behandlungsmöglichkeiten mit den Patienten besprochen. Bei einer operativen Therapieempfehlung werden die Patienten in der Sprechstunde aufgeklärt und ein Termin für die Operation vereinbart.
Ob der operative Eingriff im Rahmen eines ambulanten oder stationären Eingriffes durchgeführt wird, hängt von der Komplexität des Eingriffes bzw. von möglichen Nebenerkrankungen des Patienten ab.
Die stationären Eingriffe werden im Haupthaus des Agaplesion Diakonieklinikums durchgeführt. Die meisten ambulanten Eingriffe werden in der Praxisklinik Hamburg, die sich im Haus 17 C im 4. Stock befindet durchgeführt.
Nachbehandlung
Die Nachbehandlung kann bei Bedarf in der handchirurgischen Sprechstunde durchgeführt werden, alternativ kann die weitere Behandlung auch beim einweisenden Kollegen durchgeführt werden. Eine Empfehlung zur notwendigen Nachbehandlung bekommen Sie postoperativ ausgehändigt.
Betäubung
Betäubung
Eine Handoperation muss nicht in Vollnarkose durchgeführt werden. Alternativ kann eine Betäubung des unmittelbaren Operationsgebietes (örtliche Betäubung, “Lokalanästhesie“) oder eine Betäubung der Körperregion (Leitungsbetäubung, “Regionalanästhesie “) durchgeführt werden.
Abgesehen von sehr kleinen Eingriffen ist bei Handoperationen eine Blutfreiheit des Operationsgebietes hilfreich, um beim Eingriff die feinen Strukturen unterscheiden zu können. Erreicht wird dies mit einer Druckmanschette ähnlich wie beim Blutdruckmessen. Diese wird am Oberarm angelegt und mit Luft gefüllt. Vorher kann mit einer Binde das Blut aus dem Arm herausgewickelt werden (Blutleere). Eine solche Blutleere kann über zwei Stunden angelegt werden, ohne negative Folgen zu verursachen.
Eine Blutsperre oder Blutleere ist nach einiger Zeit unangenehm und dann schmerzhaft. Für längere Eingriffe an der Hand, die in einer Blutleere oder Blutsperre durchgeführt werden sollen, ist daher entweder eine Vollnarkose oder aber eine komplette Armbetäubung notwendig.
Lokalanästhesie
Örtliche Betäubung
Eine örtliche Betäubung („Lokalanästhesie“) ist das einfachste Betäubungsverfahren. Eine kleine Menge eines örtlichen Betäubungsmittels wird in unmittelbarer Nähe des Operationsgebietes unter die Haut gespritzt. Sie eignet sich für kleinere Veränderungen, die im Hautniveau oder unmittelbar unter der Haut gelegenem Gewebe lokalisiert sind. Auch ein Karpaltunnelsyndrom oder ein Schnappfinger wird in Lokalanästhesie operiert.
Vorteil einer Lokalanästhesie sind die geringen Risiken: Die Menge des Betäubungsmittels ist gering, unerwünschte Nebenwirkungen äußerst selten. Eine Beschädigung von wichtigen Strukturen durch den Injektionsvorgang ist ebenfalls äußerst unwahrscheinlich. Nachteilig ist die geringe Ausdehnung des betäubten Areals, nur kleinere Eingriffe können in einer örtlichen Betäubung durchgeführt werden.
Fingerbetäubung
“Oberst’sche Fingeranästhesie”
Bei Operationen an einem Finger kann dieser isoliert betäubt werden. Dazu wird eine kleine Menge örtliches Betäubungsmittel in Höhe des Fingergrundgliedes mit zwei getrennten Injektionen jeweils seitlich in die Nähe der Fingernerven gespritzt. Das Gefühl in der restlichen Hand bleibt erhalten.
Der Vorteil ist auch hier die geringe Menge des verwendeten Betäubungsmittels ohne Beeinträchtigung des Allgemeinbefindens. Nachteilig ist die begrenzte Dauer der möglichen Blutsperre bei der Verwendung einer Oberst’schen Fingeranästhesie ist begrenzt, das Verfahren ist daher nur für kürzere Eingriffe geeignet.
Handblock
Im Bereich des Handgelenks verlaufen die drei Hautnerven für das Gefühl an der Hand dicht unter der Haut. Beim Handblock wird eine kleine Menge eines örtlichen Betäubungsmittels in die unmittelbare Nähe eines oder mehrere der drei Nerven gespitzt. Nach kurzer Wartezeit stellt sich eine Taubheit im Versorgungsgebiet der jeweiligen Nerven ein.
Vorteilig ist die zuverlässige Wirkung, die rasch nach der Injektion einsetzt und auch hier die geringe Menge des verwendeten Betäubungsmittels. Nachteilig ist die auf die Hand beschränkte Wirkung. Damit ist die zur Verfügung stehende Zeit für die Anwendung einer Blutleere am ganzen Arm begrenzt das Verfahren ist daher nur für kürzere Operationen geeignet.
Armbetäubung
“Plexusanästhesie”
Die Betäubung des gesamten Armes wird durch eine Injektion von örtlichem Betäubungsmittel in die Umgebung des Armnervengeflechtes (“Armplexus”) erzielt und als “Plexusanästhesie” bezeichnet.
In Rückenlagerung bei abgespreiztem Oberarm wird ein örtliches Betäubungsmittel unmittelbar unterhalb der Axel eingespritzt. Um die exakte Lage der Nadel für die Injektion zu erreichen, kann diese mit einem sehr geringen Stromimpuls versetzt werden, der während der Injektion zu einem Elektrisieren in den Fingern und/oder einer unwillkürlichen Fingerbewegung führt. Eine direkte Berührung der Nerven kann so mit großer Sicherheit vermieden werden.
Nach der Injektion wird – abhängig von der Art des Betäubungsmittels – für etwa eine halbe Stunde abgewartet, bis die Wirkung vollständig eingetreten ist. Die Dauer der Wirkung ist wie bei allen örtlichen Betäubungsverfahren von der Art des Betäubungsmittels abhängig und kann mehrere Stunden betragen.
Vorteilig ist die Betäubung des ganzen Armes. Ermöglicht werden auch längere Eingriffe an der Hand unter Verwendung einer Blutleere oder Blutsperre zu erzielen. Nachteilig bei einer Armplexusanästhesie ist die nicht immer ganz vollständige Wirkung. Bei vorhandenem Restempfinden kann die Gabe einer zusätzlichen örtlichen Betäubung in der Nähe des Operationsgebietes notwendig sein. Gelegentlich muss wegen einer nicht vollständigen Schmerzfreiheit doch noch eine Vollnarkose durchgeführt werden.
Selten kann es zur versehentlichen Injektion des Betäubungsmittels in die Blutbahn kommen; eine Kreislaufreaktion und Krämpfe können die Folge sein.
Vollnarkose
Immer dann, wenn eine örtliche Betäubung oder eine Regionalanästhesie (Plexusanästhesie) nicht durchgeführt werden kann, ist auch bei handchirurgischen Operationen eine Vollnarkose notwendig.
Dies ist dann der Fall, wenn Veränderungen im Bereich der Axelhöhle vorliegen, etwas ein Folgezustand nach Lymphknotenentnahme oder auch eine akute oder chronische Infektion. Andere Gründe sind bestimmte Allgemeinerkrankungen, bei denen örtliches Betäubungsmittel nicht toleriert wird. Auch Operationen, bei denen verschiedene Körperregionen betäubt werden müssen, z. B. eine Transplantation durchgeführt wird, erfordern eine Vollnarkose.
Zuletzt kann auch einmal eine unzureichend wirksame oder in ihrer Wirkung nachlassende Wirkung einer Armbetäubung ein Grund für eine Vollnarkose sein. Grundsätzlich schließt daher die Vorbereitung auf eine Armbetäubung auch eine mögliche Vollnarkose mit ein.
Eine Vollnarkose setzt nicht unbedingt auch stationäre Behandlung voraus- auch ambulante Eingriffe können in Narkose durchgeführt werden.
Bösartiger Tumor
Eine Gewebeneubildung kann gutartig oder bösartig sein. Ein bösartiger Tumor wächst in das umgebende Gewebe ein. Er kann in entfernt liegende Organe streuen und gefährdet so das Leben des Patienten. Äußerst selten handelt es sich bei einer Gewebeneubildung an der Hand um einen bösartigen Tumor. Dieser kann an der Hand von jedem vorkommenden Gewebe ausgehen. Gegenüber einem gutartigen Tumor fällt eine schnellere Größenzunahme auf.
Ein bösartiger Tumor ist vom umgebenden Gewebe schlecht abgegrenzt. Schmerzen sind anfangs nicht vorhanden und treten, wenn überhaupt, erst bei fortgeschrittener Größe durch Schädigung von Nachbargewebe auf.
An der Hand sind bösartige Tumoren selten. Zu ihnen gehören:
- Tumoren der Haut: Basaliom, Karzinom (weißer Hautkrebs) und Melanom (schwarzer Hautkrebs)
- Tumoren des Bindegewebes (Sarkom)
- seltener Tumoren anderer Gewebe (Knochen, Knorpel, Nerven)
Bei jedem Verdacht auf einen bösartigen Tumor, wie etwa bei schnell an Größe zunehmenden Verdickungen des Gewebes, soll dieser ohne Zeitverlust abgeklärt werden.
Hierzu gehören die körperliche Untersuchung sowie bildgebende Untersuchungen an der Hand wie Röntgen, Kernspintomografie (MRT) oder Computertomografie (CT). Auch sind Untersuchungen der Organe notwendig, um eine eventuelle Absiedelung feststellen zu können.
Die Behandlung muss individuell festgelegt werden. Im Vordergrund steht meist die Gewebegewinnung zur feingeweblichen Untersuchung.
Ist die Diagnose gesichert, erfolgt in einem zweiten Schritt die definitive, meist operative, Behandlung zur Entfernung des Tumors. Zu den weiteren Optionen gehören Bestrahlung und Chemotherapie, abhängig vom Einzelfall. Wie viel Gewebe entfernt werden muss und wie weit die Hand erhalten werden kann, hängt ebenfalls von den Umständen des Einzelfalls ab.
Enchondrom
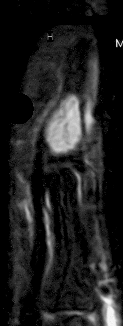
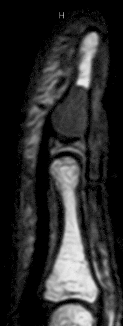
Gut- und bösartige Gewebeneubildungen können prinzipiell von jedem Gewebe des Körpers, auch vom Knochengewebe, ausgehen. Das sogenannte Enchondrom ist der häufigste gutartige Knochentumor an der Hand.
Es handelt sich um einen innerhalb eines Handknochens entwickelten, weichen, vom Knorpel ausgehenden und aus knorpeligem Gewebe bestehenden Tumor, der ganz allmählich, im Laufe von Jahren, an Größe zunimmt. Dabei kommt es zu einem allmählichen Abbau von umgebendem gesunden Knochen; dessen Festigkeit nimmt ebenfalls in gleichem Umfang allmählich ab.
Ein Enchondrom ist gutartig. In ganz seltenen Fällen kann ein gutartiges Enchondrom mit einem bösartigen knorpeligen Tumor ("Chondrosarkom") verwechselt werden.
Die Ursache der Entstehung eines Enchondroms ist, wie bei den weitaus meisten Gewebeneubildungen, unbekannt.
Symptome bestehen in der Anfangsphase nicht. Ganz allmählich im Laufe von Jahren nimmt die Festigkeit des Knochens ab. Dieser kann dann ohne adäquates Trauma brechen: es kommt zu einer so genannten "pathologischen Fraktur".
Bei der Untersuchung führt ein einfaches Röntgenbild in aller Regel zur Diagnose. Weitergehende Untersuchungen wie Kernspintomografie (MRT) oder Computertomografie (CT) sind nur im Ausnahmefall notwendig.
Behandlung
Die Behandlung eines Enchondroms ist operativ: Der befallene Abschnitt des Knochens muss eröffnet, das krankhafte Gewebe vollständig entfernt werden.
Eine Fraktur eines mit einem Enchondrom befallenen Knochens hat ohne Operation eine ausgesprochen gute Heilungstendenz. Dagegen ist die gleichzeitige Entfernung des Enchondroms und operative Stabilisierung des Knochens technisch problematisch, da der Knochen sehr ausgedünnt ist. Besteht keine erhebliche Fehlstellung, so wartet man bei einer frischen Fraktur bei bestehendem Enchondrom mit der Entfernung des Enchondroms zunächst, bis die Fraktur fest verheilt ist.
Bei der definitiven Entfernung des Enchondroms wird dieses aus der Knochenhöhle ausgelöst. Es resultiert ein Knochendefekt entsprechend der Größe des Tumors. Dieser kann sich ganz allmählich von selbst wieder auffüllen.
Eine schnellere Auffüllung und damit eine schnellere Belastbarkeit des Knochens wird durch Übertragung von gesundem Knochen, meist aus dem Beckenkamm, erreicht. Ob dies notwendig ist, richtet sich nach der Größe und der Nachbarschaft zu Gelenken und muss im Einzelfall geklärt werden.
Nicht immer kann ein Enchondrom ganz vollständig operativ entfernt werden. In manchen Fällen kann der Tumor am Ort erneut auftreten („Rezidiv“). Dies braucht im Regelfall mehrere Jahre.
In selten seltenen Fällen kann ein Enchondrom mit einem bösartigen Tumor des Knochens verwechselt werden (sogenanntes Chondrosarkom). In diesen Fällen kommt es rasch, innerhalb von Wochen oder Monaten, zum erneuten Auftreten des Tumors im operierten Bereich.
Grundsätzlich sollte daher auch nach einer erfolgreichen Operation nach einigen Monaten eine Röntgenkontrolle durchgeführt werden. Auch bei jeder erneuten Größenzunahme im operierten Bereich ist eine Nachkontrolle notwendig.
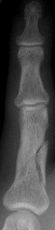
grundglieds am
Ringfinger.
Ringfingers bei dem leicht
verschobenen Bruch des
ersten Fingerglieds.

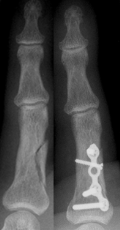
verfahren bei Fingerbrüchen:
mit kleiner Titanplatte.
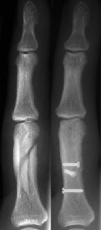
Fingerfraktur
Knochenbrüche an den Fingern
Frakturen an den Fingern gehören zu den häufigsten Knochenbrüchen. Abhängig von Ort und Schwere existieren ganz verschiedene Bruchformen.
Die knöcherne Heilung der Handfrakturen ist generell gut. Ganz selten bleibt die Heilug aus und es bildet sich ein so genannten Falschgelenk; dies wird sehr selten bei ganz bestimmten Brüchen der Handwurzel beobachtet.
Trotz knöcherner Heilung führen stark verschobene Brüche oder solche, die in die jeweiligen Gelenkflächen hineinragen zu einer Funktionsstörung. Manchmal kann schon eine kleine Verschiebung der Fragmente zu einer solchen Funktionsstörung der Hand führen.
Knochenbrüche können in der Regel schon bei der körperlichen Untersuchung vermutet und mit einfachen Röntgentechniken sicher diagnostiziert werden. Eine Computertomografie oder Kernspintomografie (MRT) ist nur selten notwendig.
Behandlung
Die Behandlung der Fingerfrakturen richtet sich nach Lokalisation und Frakturform. Unverschobene Brüche ohne Gelenkbeteiligung können konservativ (nichtoperativ) behandelt werde. Eine Gipsruhigstellung und nachfolgende Krankengymnastik ist hier ausreichend; die Ergebnisse sind in aller Regel gut.
Operiert werden sollten offene Brüche, verschobene Gelenkbrüche oder sonstige stark verschobene Brüche, die im Gipsverband nicht ausreichend stabilisiert werden können. Bei der Operation werden zunächst die Bruchstücke entweder geschlossen (ohne eine Öffnung der Haut) oder offen (über einen Hautschnitt) eingerichtet ("reponiert"). Zur Fixierung werden Metallstifte ("Kirschner-Drähte") oder kleine Titanschrauben- und Platten verwendet.
Zur Anwendung kommen hier fast ausschließlich Titan-Platten und Schrauben, die keine allergischen Reaktionen hervorrufen und in den meisten Fällen nicht mehr entfernt werden müssen.
Metallstifte („Kirschner-Drähte“) bestehen aus Osteosynthesestahl. Sie werden vom Körper abgegrenzt und können sich lockern und wandern. Auch haben sie ein Allergisierungspotential und sollten daher entfernt werden.
Schrauben müssen nach verheilter Fraktur in der Regel nicht mehr entfernt werden: Das verwendete Titan bewirkt keine Reizung des Gewebes. Bei Platten kommt es auf deren Größe und Lage an. Eine Plattenentfernung sollte nicht später als ein Jahr nach der Osteosynthese erfolgen. Jahre danach ist eine Entfernung oft nicht mehr möglich.
Am Finger liegen die Strukturen des Bewegungsapparates eng benachbart. Verletzung des Knochens können leicht zu Verklebungen mit den umgebenden Streiks und Beugesehnen kommen das Risiko solche Verklebungen ist bei operativer Behandlung generell höher als nach konservativer Therapie. Zu den eigentlichen Traumafolgen kommen hier operationsbedingte Vernarbungen und Verklebungen hinzu. Gerade nach operativer Behandlung ist daher eine frühzeitige aktive Mobilisation notwendig. Das Ergebnis ist in hohem Maße vom sinnvollen Zusammenspiel zwischen operativer Behandlung und physiotherapeutischer Nachbehandlung abhängig.
Empfehlung
Wenig verschobene Fingerbrüche werden konservativ behandelt.
Funktionell wirksame Fehlstellungen oder Gelenkfehlstellungen bedürfen der operativen Korrektur
Das Ergebnis ist in hohem Maß auch von der Nachbehandlung abhängig
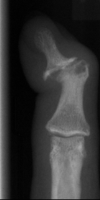
Fingerendgelenk Arthrose
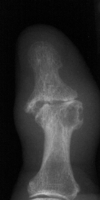
am Daumen mit Gelenkspalt
-verschmälerung und
-unregelmäßigkeiten
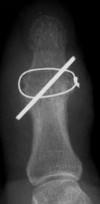
-endgelenks mit einem Drahtstift
("Kirschner-Draht") und einer
Drahtschleife.
Arthrose im Fingerendgelenk
Arthrosen beginnen auch an den Fingergelenken mit einem allmählichen Verlust des Knorpelüberzugs. An den Fingerendgelenken („Heberden-Arthrose“) entstehen neben der Ausdünnung des Knorpels charakteristische Knochenverdickungen im unmittelbaren Gelenkbereich.
Die Erkrankung fällt zunächst durch eine Verdickung des Fingers an den betroffenen Gelenken auf. Anfangs bestehen in den meisten Fällen nur geringe Beschwerden. Im weiteren Verlauf entwickelt sich eine Bewegungseinschränkung; Schmerzen treten erst in späten Stadien auf. In ausgeprägten Fällen kann sich eine Verkrümmung des Fingers im Bereich des betroffenen Gelenkes entwickeln. Gelegentlich werden auch kleine Zysten an der Streckseite der Endgelenke beobachtet (Mukoidzysten).
Arthrosen an den Fingergelenken sind meist anlagebedingt. Eine spezifische Ursache ist in den meisten Fällen nicht bekannt. Sie entwickeln sich nicht an allen Fingern gleichmäßig, sind aber meist an allen Fingern zumindest als Anlage vorhanden.
Patienten mit Arthrosen an den Fingerendgelenken leiden häufiger unter einem Karpaltunnelsyndrom oder Veränderungen an den Sehnenscheiden der Finger ("Schnellender Finger").
Die Symptome sind bei den Arthrosen der verschiedenen Gelenke unterschiedlich. Arthrosen der Endgelenke fallen anfangs durch äußerlich sichtbare Verdickungen an den Fingerendgliedern auf. Schmerzen und Bewegungseinschränkung treten erst in späteren Stadien auf.
Zur Diagnosestellung ist eine einfache Röntgenuntersuchung in den meisten Fällen ausreichend. Nur sofern ein Verdacht besteht, dass eine entzündliche Erkrankung (Rheuma) oder eine Stoffwechselerkrankung (Gicht) besteht, sind zusätzlich Blutuntersuchungen notwendig.
Der Verlauf der Gelenkveränderungen kann durch vorbeugende Maßnahmen nicht verändert werden.
Behandlung
Eine Behandlung lindert die arthrosebedingten Beschwerden. Grundsätzlich gilt: Bei fehlenden Schmerzen in eine medizinische Behandlung nicht notwendig.
Bei Schmerzen im betroffenen Gelenk kann im Frühstadium eine Injektion in das Gelenk eine zeitliche begrenzte Schmerzlinderung herbeiführen. Auch eine Röntgenreizbestrahlung oder die Injektion radioaktiver Substanzen in den Gelenkinnenraum („Radiosynoviorthese“, "RSO") kann in unterschiedlichem Grad und von unterschiedlicher Dauer hilfreich sein.
Eine operative Entfernung der Verdickungen im Gelenkbereich kann die Arthroseentwicklung nicht verzögern und bessert nicht die Funktion des betroffenen Fingers.
Im Gegensatz zum Grundgelenk und Mittelgelenk liegt ein verlässlicher endoprothetischer Gelenkersatz für das Fingerendgelenk entsprechend einem künstlichen Hüft- oder Kniegelenk noch nicht vor.
Eine definitive Versteifung des Gelenks in funktionsgünstiger, leichter Beugestellung beseitigt die arthrosebedingten Schmerzen um den Preis des Verlustes der Beweglichkeit des betroffenen Fingerendgelenks. Bei starker Schmerzhaftigkeit kann so eine schmerzfreie Belastbarkeit unmittelbar wiederhergestellt werden. Die Beweglichkeit des Fingers insgesamt ist durch die Versteifung des Endgelenks nur wenig gemindert, wenn Grund- und Mittelgelenk frei beweglich sind.
Häufige Fragen
Bei Verdickungen an den Fingerendgliedern und Schmerzen bei Beanspruchung - was muss ich als erstes tun?
Wahrscheinlich handelt es sich um eine beginnende Arthrose. Es kann jedoch eine entzündliche Erkrankung oder eine Stoffwechselstörung vorliegen. Lassen Sie die Veränderungen abklären.
Ich habe Symptome einer Fingergelenksarthrose. Was könnte es noch sein?
Es könnte eine Gichterkrankung sein oder eine seltene Gelenkerkrankung anderer Ursache, auch wenn dies nicht wahrscheinlich ist.
Welche Untersuchungen sind notwendig, damit die Diagnose gestellt werden kann?
Notwendig ist eine Röntgenuntersuchung. Manchmal ist eine Blutuntersuchung zusätzlich notwendig, etwa um eine Gicht ausschließen zu können.
Kann man konservativ, ohne Operation behandeln?
Die Verdickungen können durch eine konservative Behandlung nicht beseitigt werden, auch nicht die Veränderungen am Gelenkknorpel. Die konservative Behandlung kann die Schmerzen lindern. Im Vordergrund stehen Medikamente, die in das Gelenk gespritzt werden. Eine Übungsbehandlung ist wenig erfolgversprechend.
Welches Operationsverfahren ist das Richtige? Die alleinige Entfernung der Verdickungen bessert nicht die Schmerzen. Eine Versteifung des Endgelenks führt zu einer schmerzfreien Belastbarkeit.
Wann soll operiert werden und wie dringlich ist der Eingriff?
Es besteht keinerlei Dringlichkeit – und auch abgesehen von den Schmerzen kein Grund, eine frühe Operation vorzunehmen.
Was passiert, wenn nicht operiert wird?
Die Veränderungen schreiten langsam im Laufen von Jahren voran.
Gibt es Gründe gegen eine Operation?
Jeder Eingriff hat Risiken. Eine Versteifung führt zu einem Verlust der Beweglichkeit.
Was muss ich am Tag der Operation beachten?
Die Operation wird in der Regel in örtlicher Betäubung durchgeführt. Man kann daher normal frühstücken.
Eine spezielle Vorbereitung ist nicht erforderlich. Der Finger sollte frei sein von kleinen Wunden, insbesondere am Nagelbett.
Was muss ich nach der Operation beachten?
Der Finger ist verbunden und geschient. Die Hand sollte nicht längere Zeit herunterhängen.
Welche Komplikationen können vorkommen?
Eingriffe am Fingerendgelenk haben ein gewisses, wenn auch insgesamt kleines Infektionsrisiko.
Selten wächst der Knochen nicht störungsfrei zusammen, eine Nachoperation ist dann notwendig.
Was passiert nach der Operation und wie ist die Nachbehandlung?
Der Finger ist geschient, meist ca. 4 Wochen. Die Fäden werden nach 10-12 Tagen wieder entfernt.
Bis zur vollständigen Belastbarkeit vergehen 2-3 Monate.
Sofern Drahtstifte verwendet wurden, müssen diese in einem zweiten Schritt nach ca. 3 Monaten wieder entfernt werden.
Wann kann ich wieder arbeiten oder Sport treiben?
Sofern der Finger dabei belastet werden muss nach 2-3 Monaten
Was ist in der Zukunft zu beachten?
Es ist damit zu rechnen, dass auch an anderen Fingern ähnliche Probleme auftreten werden.
Fingergrundgelenk Arthrose
Fingergrundgelenke können durch unterschiedliche Ursachen eine Arthrose entwickeln. Häufig werden Arthrosen nach Infektionen oder Frakturen beobachtet. Typisch sind aber arthrotische Veränderungen im Bereich der Fingergrundgelenke bei chronischen Autoimmunerkrankungen (Rheuma).
Die Arthrose zieht Bewegungseinschränkung und Schmerzen in den betroffenen Gelenken nach sich. Die Gelenke sind spindelförmig aufgetrieben teils zeigen sich auch Fehlstellung des gesamten Fingers (Achsfehlstellung).
Die Diagnose wird durch ein Röntgenbild des betroffenen Fingers gestellt.
Bei zunehmenden Beschwerden und radiologischen Veränderungen besteht die Möglichkeit einer operativen Behandlung. Die operative Behandlung zur Schmerzreduktion besteht einmal in der Versteifung (Arthrodese) des Mittelgelenkes in einer funktionell günstigen Position alternativ besteht auch die Möglichkeit eines Gelenksersatzes.
Als Gelenkersatz hat sich seit vielen Jahrzehnten ein Silikon-Platzhalter (Swanson-Prothese) bewährt.
Andere operative Verfahren haben sich in der ganzen Breite nicht durchgesetzt.
Welche Therapie am besten für Sie geeignet ist muss im Rahmen der Sprechstunde individuell abgeklärt werden.
Fingermittelgelenk Arthrose
Eine Arthrose ( Bouchard- Arthrose) im Bereich des Fingermittelgelenkes kann sich aus unterschiedlichen Gründen entwickeln. Meistens verbleibt die Ursache unklar. In seltenen Fällen kann sich eine Arthrose auch nach einer Fraktur im Gelenkbereich entwickeln. Die Fingergelenksarthrose tritt häufig erst ab dem 40. Lebensjahr auf, Frauen sind deutlich häufiger betroffen als Männer.
Die Patient:innen klagen über Bewegungseinschränkung und Schmerzen im betroffenen Gelenken. Die Gelenke sind spindelförmig aufgetrieben teils zeigen sich auch Fehlstellung des gesamten Fingers (Achsfehlstellung).
Die Diagnose wird durch ein Röntgenbild des betroffenen Fingers gestellt.
Da die Ursache unklar ist, gibt es auch keine eindeutigen Maßnahmen um dem weiteren Krankheitsverlauf vorzubeugen. Eine operative Behandlung kann die arthrosebedingten Beschwerden grundsätzlich lindern, ist aber bei nur leichten Schmerzen gründlich abzuwägen.
Bei zunehmenden Schmerzen und radiologischen Veränderungen bestehen die Möglichkeiten einer operativen Behandlung zur Schmerzreduktion zum einen in der Versteifung (Arthrodese) des Mittelgelenkes in einer funktionell günstigen Position. Alternativ besteht auch die Möglichkeit eines Gelenksersatzes.
Als Gelenkersatz eignet sich seit vielen Jahrzehnten ein Silikon Spacer, in den letzten zehn Jahren hat sich auch der Oberflächenersatz (CapFlex Prothese) sehr bewährt. Implantate dieser beiden Machart werden regelmäßig bei uns eingesetzt.
Welche Therapie am besten für Sie geeignet ist muss im Rahmen der Sprechstunde individuell abgeklärt werden.
Ganglion
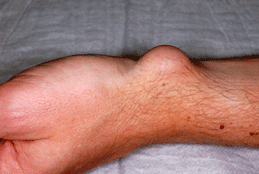
Beugeseite des Handgelenks.
Bei den meisten Verdickungen an der Hand handelt es sich um flüssigkeitsgefüllte Zysten, medizinisch als „Ganglion“, umgangssprachlich als "Überbein" bezeichnet. Der Begriff „Zyste“ bezeichnet einen flüssigkeitsgefüllten Hohlraum; es handelt sich dabei um eine Ausstülpung aus einem Gelenk oder einer Sehnenscheide. Sie enthält Gleitflüssigkeit, die von der Gelenkinnenhaut oder der Sehnenscheide nachgebildet wird.
Die Entstehungsursache eines Ganglions ist nicht bekannt. Ganglien können aus einer ansonsten völlig intakten Sehnenscheide oder einer unveränderten Gelenkskapsel hervorgehen.
In anderen Fällen besteht eine Schädigung der Gelenkkapsel bei einer Arthrose, die dann zur Entwicklung eines Ganglions führt. Manche Ganglien beginnen im Gelenkinnenraum und entwickeln sich von hier aus durch die Gelenkkapsel langsam zum Unterhautgewebe.
Die Symptome eines Ganglions sind unterschiedlich. Manche Ganglionzysten sind vollständig beschwerdefrei. In anderen Fällen können Schmerzen bei Belastung oder extremen Gelenkausschlägen auftreten. Die Intensität der Beschwerden hängt dabei nicht von der Größe des Ganglions ab. Auch kleine Ganglien, die äußerlich nicht zu tasten und nur im Kernspintomogramm zu sehen sind („okkultes Ganglion“), können Beschwerden bei Belastung hervorrufen.
Ein Ganglion kann in den meisten Fällen durch eine körperliche Untersuchung festgestellt werden. Zur vollständigen Untersuchung gehört eine Röntgenuntersuchung des Skeletts: Manche Ganglionzysten nehmen ihren Ursprung von kleinen Zysten innerhalb des Knochens. In einigen Fällen ist eine weitere Abklärung durch Kernspintomografie (MRT) oder Computertomografie (CT) sinnvoll und notwendig; dies ist im Einzelfall individuell zu entscheiden.
Ein Ganglion ist im medizinischen Sinn harmlos. In der Regel nimmt es allmählich an Größe zu. Dabei kann die Größe jedoch auch stark wechselnd sein.
Behandlung
Die Behandlung eines Ganglions ist im medizinischen Sinn nicht zwingend notwendig und wird bei Beschwerden oder auch aufgrund optischer Aspekte durchgeführt. Sie zielt auf die vollständige Beseitigung des Ganglions. Wird es punktiert, fällt es in sich zusammen, um dann allmählich wieder zur alten Größe anzuwachsen.
Manche Ganglien können arthroskopisch (durch eine Gelenkspiegelung) entfernt werden. Hierzu gehören besonders kleine Ganglien des Handgelenks, die äußerlich schlecht zu tasten sind und nur durch Kernspintomografie nachgewiesen werden können (sogenannte okkulte Ganglien). Bei der arthroskopischen Behandlung wird die Verbindung zum Gelenk von innen entfernt, das Ganglion damit ausgetrocknet. Eine Arthroskopie ist immer dann angebracht, wenn das Ganglion nicht die einzige Ursache der Handgelenksbeschwerden darstellt und mit der Arthroskopie andere krankhafte Veränderungen im Handgelenk diagnostiziert oder behandelt werden sollen.
Bei der operativen Entfernung wird das gesamte Ganglion mitsamt seiner Verbindung zum Gelenk von außen entfernt.
Aber auch nach einer vollständigen, arthroskopischen oder operativen Entfernung kann ein Ganglion mit einer gewissen Wahrscheinlichkeit an gleicher Stelle erneut auftreten.
Empfehlung
Ein Ganglion ist im medizinischen Sinn harmlos. Macht es Beschwerden, kann es durch eine Operation oder arthroskopisch entfernt werden.
Ein Ganglion kann in manchen Fällen auch nach einer Operation erneut auftreten.
Häufige Fragen: Ganglion
Ich habe eine rundliche Verdickung am Handgelenk, was könnte es sein?
In den allermeisten Fällen ist es nichts Schlimmes. Trotzdem sollte sie grundsätzlich ärztlich abgeklärt werden, auch wenn sie nicht schmerzhaft ist.
Ich habe eine rundliche Verdickung am Handgelenk, was könnte es noch sein?
Auch wenn es meistens ein Ganglion ist, so gibt es doch auch andere möglich Ursachen. Ein gutartiger Tumor kann einmal ähnlich imponieren, auch manche entzündlichen Veränderungen wie etwa bei Rheuma können eine umschriebene Verdickung am Handgelenk hervorrufen.
Welche Untersuchungen sind notwendig, damit die Diagnose gestellt werden kann?
Ein Röntgenbild des Handgelenks ist notwendig, um knöcherne Veränderungen an der Handwurzel feststellen zu können. Gelegentlich findet man hier Zysten im Knochen oder auch einmal eine Folge einer früheren Verletzung, die zur Entstehung des Ganglions beigetragen hat. Auch eine Arthrose eines Handwurzelgelenks kann als mögliche Ursache eines Ganglion im Röntgenbild erkennbar sein.
Ist die Diagnose unsicher, hilft eine Kernspintomografie (MRT) weiter.
Kann man konservativ, ohne Operation behandeln?
Der Zysteninhalt kann punktiert werden oder es wird ein Medikament (Kortisonabkömmling) in die Zyste gespritzt. Der Erfolg, wenn er eintritt, ist jedoch meist vorübergehend.
Welches Operationsverfahren gibt es und welches ist für mich das richtige?
Das Ganglion kann arthroskopisch (Im Rahmen eine Spiegelung) oder offen mit einem Schnitt entfernt werden.
Bei einer Arthroskopie werden vier kleinere, beim offenen Verfahren wird ein Schnitt in der Größe der Zyste angelegt.
Die Ergebnisse sind weitgehend identisch - bei beiden Verfahren wird das Ganglion beseitigt. Bei beiden Verfahren kann es sich in etwa gleich großer Häufigkeit erneut ausbilden.
Manchmal gibt es zusätzliche Veränderungen im Handgelenk, die mit einer Arthroskopie festgestellt oder behandelt werden sollen. Letztlich sind beide Verfahren gleichwertig. Viel hängt von der individuellen Erfahrung des Operateurs für ein bestimmtes Verfahren ab.
Wann soll operiert werden?
Ist die Diagnose eindeutig, besteht keine Eile. Es hängt davon ab, ob das Ganglion Beschwerden macht oder optisch auffällig ist.
Ist die Ursache der Schwellung jedoch unklar, sollte diese jedoch grundsätzlich geklärt werden – oft ist dies nur durch eine Entfernung des Gewebes und feingewebliche Untersuchung definitiv möglich.
Was kann passieren, wenn nicht operiert wird?
In manchen Fällen kann sich ein Ganglion spontan zurückbilden. Meist bleibt es oder wird allmählich größer und macht dann Beschwerden.
Gibt es Gründe gegen eine Operation?
Jeder Eingriff hat Risiken. Das Auftreten einer Infektion oder Wundheilungsstörung ist selten. Gelegentlich kann es durch Verklebungen zu einer Bewegungseinschränkung des Handgelenks kommen. Die mögliche spontane Rückbildung kann ein Argument gegen eine Operation sein. Es gibt jedoch keine Möglichkeit um festzustellen, ob eine solche spontane Regeneration eintreten wird
Was ist am Tag der Operation zu beachten?
Nüchtern sein. Alles Notwendige wurde mit dem Anästhesisten besprochen.
Was muss ich nach der Operation beachten?
Der Arm wurde verbunden und geschient. Die Finger können bewegt werden. Sollte eine Enge im Verband auftreten oder übermäßige Schmerzen, melden Sie sich bei ihrem Operateur!
Wie ist die Nachbehandlung?
Eine Schienung erfolgt für einige Tage. Nach 10-12 Tagen werden die Fäden gezogen. Krankengymnastik ist nur erforderlich, wenn die Beweglichkeit nach dem Eingriff eingeschränkt ist.
Welche Komplikationen können auftreten?
Wundkomplikationen sind selten. Häufiger ist eine Einschränkung der Beugefähigkeit des Handgelenks in den ersten Wochen nach der Operation. In den meisten Fällen normalisiert sich diese allmählich ohne spezielle Therapie. Manchmal ist Krankengymnastik notwendig.
Wann kann ich wieder arbeiten oder Sport treiben?
Joggen kann man nach dem Fäden ziehen. Der Arm kann nach etwa 2-4 Wochen wieder beansprucht werden. Gelegentlich dauert es länger bis zur vollen Beweglichkeit und Schmerzfreiheit.
Gibt es eine vollständige Heilung?
Ja - abgesehen von der sichtbaren Narbe. Gelegentlich bildet sich jedoch ein Ganglion an gleicher Stelle erneut aus.
Mit welchen Dauerfolgen muss ich rechnen?
Neben der Narbe kann ein meist sehr geringe Einschränkung der Handgelenksbeweglichkeit zurückbleiben.
Gips und Schienen
Nach Verletzungen und Operationen an der Hand steht in der Nachbehandlung die frühe Bewegung an erster Stelle. Trotzdem ist gelegentlich eine vorübergehende Ruhigstellung zur Sicherung des Operationserfolges notwendig. In erster Linie gehören hierzu Gips- oder Kunststoffschienen, die unmittelbar nach operativen Eingriffen angelegt werden. Nervenfunktionsstörungen erfordern gelegentlich spezielle Lagerungsschienen zur Entlastung der Muskulatur, bis die Funktion allmählich wiederkehrt.
Bei eingetretenen Bewegungseinschränkungen aufgrund von narbigen Verklebungen oder geschrumpfter Gelenkkapsel kann eine Besserung der Beweglichkeit durch eine dauerhafte Dehnung mit einer sogenannten Quengelschiene erzielt werden.
Gipsverbände und Kunststoffschienen aus thermoplastischem Material werden von uns selbst angefertigt. Bestimmte Schienenanordnungen werden nach unseren Vorgaben von Orthopädiemechaniker:innen gefertigt.
Handgelenks-Arthrose
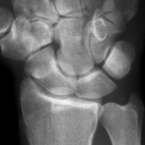
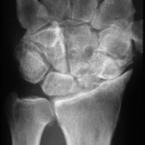
nach nicht verheiltem Bruch des
Kahnbeins.
Arthrosen der Handwurzel und des Handgelenks
Die Arthrose des Handgelenks ist durch den allmählichen Verlust der Knorpelflächen an Elle, Speiche und den Handwurzelknochen charakterisiert.
Zu einer Handgelenksarthrose kommt es in vielen Fällen ohne eine äußere Ursache. Beanspruchung und Belastung allein haben keinen Einfluss auf die Arthroseentwicklung. Häufig bestehen dann auch Veränderungen an den Daumen- und Fingergelenken.
In anderen Fällen liegt eine spezifische Ursache vor:
Mögliche spezifische Ursachen einer Handgelenksarthrose sind:
- Eine nicht verheilte Kahnbeinfraktur ("Kahnbeinpseudarthrose")
- Speichenbrüche mit Handgelenksbeteiligung
- Bänderrisse in der Handwurzel
- Eine Durchblutungsstörung einzelner Handwurzelknochen und hier insbesondere des Mondbeins mit nachfolgendem Untergang der Knochenstruktur ("Mondbeinnekrose")
- rheumatische Erkrankungen ("Rheumatoide Arthritis")
- Stoffwechselerkrankungen (z.B. Gicht)
Der zeitliche Verlauf der Arthroseentwicklung ist abhängig von der zugrundeliegenden Ursache. Er kann ebenso wie die Ursachen der Arthrose sehr unterschiedlich sein.
Eine Handgelenksarthrose entwickelt sich in der Regel allmählich. Sie kann über viele Jahre schmerzfrei verlaufen. Später, wenn die Knorpelschicht in einzelnen Abschnitten des Handgelenks vollständig verloren gegangen ist, treten Schmerzen bei Bewegung und Belastung auf. Hinzu kommt eine zunehmende Bewegungseinschränkung des Handgelenks und in einigen Fällen auch der Unterarmdrehfähigkeit.
Zur Diagnosestellung einer Handgelenksarthrose ist in den meisten Fällen ein einfaches Röntgenbild ausreichend. Häufig sind auch andere Gelenke betroffen - es sind dann auch Röntgenuntersuchungen der Finger oder des Handgelenks an der anderen Hand notwendig. Bei entzündlichen Erkrankungen kommen Blutuntersuchungen hinzu.
Eine Kernspintomografie (MRT) oder eine Computertomografie (CT) sind im Anfangsstadium einer Arthrose sinnvoll, wenn das normale Röntgenbild noch keine eindeutigen Veränderungen zeigt. In manchen Fällen ist es notwendig, vor einer operativen Behandlung die Knorpelflächen beurteilen zu können. Hierzu ist dann eine Arthroskopie (Spiegelung) angezeigt.
Die Veränderungen an den Gelenkflächen können durch vorbeugende oder konservative (nichtoperative) Maßnahmen nicht aufgehalten oder rückgängig gemacht werden. Die Behandlung dient zur Linderung arthrosebedingter Schmerzen.
Behandlung
Zu den konservativen (nichtoperativen) Behandlungsmaßnahmen gehören:
- Einnahme von entzündungshemmenden Medikamenten oder Injektionen in das Gelenk
- Physikalische Therapie
- Schienenversorgung
Häufig verläuft die Arthrose in Schüben. In diesen Fällen können Schmerzphasen durch die medikamentöse Behandlung abgefangen werden.
Operativ stehen folgende Möglichkeiten zur Verfügung:
- Die Beeinflussung der Schmerzwahrnehmung durch Eingriffe an den schmerzleitenden Nerven (so genannte "Denervation")
- Der komplette Handgelenksersatz durch eine Gelenkprothese
- Die Entfernung von erkrankten Handwurzelknochen, eventuell in
- Verbindung mit einer Teilversteifung der Handwurzel
- komplette Versteifung des Handgelenks.
Bei der Denervationsoperation werden schmerzleitende Nervenäste zum Handgelenk operativ aufgesucht und unter Sicht durchtrennt. Das oberflächliche Tastgefühl bleibt ebenso unbeeinflusst wie die Beweglichkeit. Die Schmerzbefreiung ist meist nicht vollständig, sondern nur teilweise im Sinne einer Linderung und auch von Patient zu Patient unterschiedlich. Im Regelfall hält die Besserung für einige Jahre an, bis wieder erneut Handgelenksschmerzen auftreten. Die Ursache für die Handgelenksarthrose wird bei der Denervationsoperation nicht beeinflusst.
Sind die Veränderungen des Gelenkknorpels auf bestimmte Abschnitte des Handgelenks beschränkt, (z. B. nach einer nicht verheilten Kahnbeinfraktur), so kann eine Beschwerdebesserung durch eine Entfernung des Kahnbeins und der benachbarten Knochen Mondbein und Dreiecksbein, damit der ersten Reihe der Handwurzelknochen erreicht werden ("Resektion der proximalen Handwurzelreihe"). In funktioneller Sicht ist die Beweglichkeit gegenüber einem gesunden Handgelenk eingeschränkt; die Schmerzen werden meist gebessert. Eine vollständige Schmerzbefreiung kann jedoch nicht erwartet werden. Der Erfolg hält im Regelfall viele Jahre an.
Die Teilversteifung der Handwurzel ("mediokarpale Teilarthrodese") wird bei Arthrosen nach Kahnbeinfrakturen und bestimmten Bänderrissen der Handwurzel angewendet. Dabei wird das nicht verheilte Kahnbein komplett entfernt; die Handwurzel wird durch eine Verbindung der übrigen Handwurzelknochen stabilisiert. Hierzu wird in der Regel Knochengewebe vom Beckenkamm zwischen die verbleibenden Handwurzelknochen eingebracht um eine feste knöcherne Verbindung zu erzielen. Eine zusätzliche Fixierung mit Stiften oder einer kleinen Platte ist notwendig. Der Eingriff entspricht auch in funktioneller Sicht einer Teilversteifung; die Beweglichkeit ist auf ca. ein Drittel bis zur Hälfte der normalen Handgelenksbeweglichkeit reduziert.
Inzwischen ist der vollständige Ersatz des Handgelenks durch ein künstliches Gelenk („Handgelenksendoprothese“) möglich. Dies ist auch bei weit fortgeschrittener Arthrose des Handgelenks, möglich. Es besteht die Aussicht auf den Erhalt einer schmerzfreien, wenn auch reduzierten Handgelenksbeweglichkeit. Eine Endoprothese kann sich im Gebrauch allmählich lockern. Wir gehen davon nach heutiger Erfahrung aus, dass bei den jetzt zur Verfügung stehenden Modellen die Zeitspanne bis zu einer Lockerung mehrere Jahre beträgt. Man muss davon ausgehen, dass im Falle einer Prothesenlockerung weitere operative Maßnahmen erforderlich sind. Hierzu gehören ein Austausch der Prothese oder auch eine endgültige Versteifung des Handgelenks
Die komplette Versteifung („Arthrodese“) des Handgelenks führt in der Regel zu einer weitgehend schmerzfreien Belastbarkeit und dem Verlust von Heben und Senken sowie der seitlichen Neigung. Nach einer kompletten Versteifung des Handgelenks ist die Drehung im Unterarm genauso weiter möglich wie die Beweglichkeit der Daumen- und Fingergelenke.
Empfehlung
Eine generelle Behandlungsempfehlung für alle Arthroseformen des Handgelenks kann nicht gegeben werden. In jedem Fall sind aktuelle Ursache und das Entwicklungsstadium in Betracht zu ziehen. Genauso wesentlich sind persönliche Umstände wie Beruf und Belastung im Alltag. In jedem Fall soll ein ganz individuelles Therapiekonzept entwickelt werden.
Handtherapie
Nach Verletzungen und Operationen der Hand ist die Nachbehandlung häufig ebenso wichtig wie die Operation selbst. Mit der Physiotherapie werden die Gelenke mobilisiert, die passive und aktive Beweglichkeit gefördert und wiederhergestellt. Durch eine spezielle Narbenbehandlung können Verklebungen gelöst und Narben aufgelockert werden, sodass eine Schmerzlinderung sowie eine Bewegungserweiterung erreicht werden kann.
Die Ergotherapie dient dem Training der Funktion und Kraft sowie dem Wiedererlernen von Bewegungsabläufen.
Wir arbeiten mit unterschiedlichen Praxen in Hamburg zusammen, deren Mitarbeiter:innen Operations- und Verletzungsfolgen optimal nachbehandeln können.
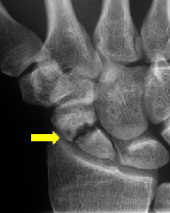
Kahnbeinbruch (Kahnbeinfraktur)
Das Handgelenk besteht aus Elle, Speiche und zwei aufeinander folgenden Reihen von Handwurzelknochen. Das Kahnbein befindet sich an der Daumenseite der Handwurzel und verbindet beide Handwurzelreihen miteinander. Seine Oberfläche ist größtenteils von Gelenkknorpel überzogen. Ernährende Blutgefäße können nur an einigen Stellen zum Knochen gelangen.
Eine Kahnbeinfraktur entsteht durch eine Überstreckung des Handgelenks. Bedingt durch die enge Bandführung des Handgelenks ist die Verschiebung der Knochenfragmente oft nur gering. Häufig wird der Bruch dadurch leicht als „Verstauchung“ abgetan. Die anfänglichen Beschwerden können nach einiger Zeit vorübergehend verschwinden, ohne dass es zur Heilung der Fraktur gekommen ist.
Die Symptome einer Kahnbeinfraktur können sehr unterschiedlich sein - häufig bestehen Schmerzen im Handgelenk bei Bewegung und beim Aufstützen.
Nicht immer ist der Bruch auf den ersten Röntgenbildern gut zu sehen. Bedingt durch die geringe Verschiebung der Bruchstücke ist die Fraktur hier oft schlecht oder gar nicht zu erkennen. Erst Kontrollaufnahmen nach einiger Zeit bringen die Verletzung in solchen Situationen zu Tage.
Notwendige Untersuchungen
Bei der Verletzung soll zunächst eine „einfache“ Röntgenuntersuchung des Handgelenks durchgeführt werden. Ist die Verletzung hier klar zu erkennen, sind weitere Untersuchungen nicht mehr erforderlich. Ist auf diesen Aufnahmen keine Fraktur zu erkennen und besteht aufgrund typischer Symptome weiterhin ein Verdacht, wird die Diagnose durch eine Computertomografie (CT) oder eine Kernspintomografie (MRT) gestellt.
Die Heilungstendenz einer Kahnbeinfraktur hängt wesentlich davon ab, in welchem Anteil des Kahnbeins sie gelegen ist. Man unterscheidet hier drei Drittel:
- Bei Brüchen des unteren („proximalen“) Kahnbeindrittels ist die Durchblutung des kleinen gebrochenen Anteils stark herabgesetzt, die Heilungstendenz ist schlecht.
- Der Bruch des mittleren Drittels belässt eine bessere Blutzufuhr zum unteren Fragment, die Heilungstendenz ist besser, eine knöcherne Heilung jedoch weiterhin nicht sicher.
- Der Bruch des oberen („distalen“,"körperfernen“) Drittels ist hinsichtlich der Durchblutung beider Fragmente unkritisch. Die Heilungstendenz gut, Heilungskomplikationen sehr selten.
Die Heilungstendenz einer Kahnbeinfraktur ist außerdem von der Zeitspanne von der Verletzung bis zur Diagnosestellung abhängig. Beginnt die Behandlung erst nach einigen Wochen, sind die Aussichten schlechter.
Grundsätzlich gilt: Bei günstiger Heilungstendenz kann konservativ, also im Gipsverband behandelt werden. Je ungünstiger die Heilungstendenz, je eher soll operativ behandelt werden: eine Osteosynthese mit einer Schraube verbessert die Heilungschancen und verkürzt die Behandlungszeit.
Der Gipsverband reicht zum Unterarm uns schließt den Daumen im Grundgelenk ein. Die Dauer der Ruhigstellungszeit ist abhängig vom Frakturtyp und beträgt zwischen 6 und 14 Wochen.
Auch nach konsequenter konservativer Behandlung über einen entsprechend langen Zeitraum kann eine knöcherne Heilung ausbleiben. Die Gefahr hierzu besteht bei:
- verzögertem Bendlungsbeginn, insbesondere dann, wenn die Fraktur verspätet erkannt und anfangs nicht im Gipsverband immobilisiert wurde,
- bei bestimmten Bruchtypen, bei denen ein Anteil des gebrochenen Kahnbeins von der Blutversorgung abgeschnitten ist ("kleines proximales Fragment") und
- bei verschobenen Brüchen.
In diesen Situationen soll der Bruch operativ stabilisiert werden.
Auch bei unverschobenem Bruch kann eine Verschraubung die Immobilisationsdauer ganz wesentlich reduzieren.
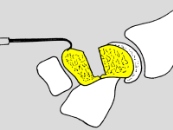
Operation
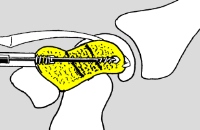
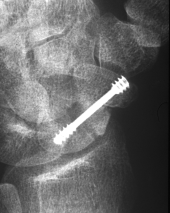
Bei der Operation werden die Bruchstücke mit einer Spezialschaube fixiert. Man verwendet eine Doppelgewindeschraube, bei der beide Gewindeanteile eine unterschiedliche Steigung aufweisen oder gegeneinander beweglich sind. Die Schraube wird beim Eindrehen vollständig im Knochen versenkt. Beim Anziehen werden die Bruchstücke aufeinander gepresst und damit stabil fixiert. Bei unverschobenen Brüchen kann die Verschraubung die Ruhigstellungszeit stark verkürzen. Bei verschobenen Brüchen wird zusätzlich die Wahrscheinlichkeit der Ausheilung verbessert.
Ist der Bruch unverschoben, kann die Schraube durch einen winzigen Hautschnitt ("minimalinvasiv") platziert werden. Nur bei verschobenen Brüchen und dann, wenn zusätzlich Knochen übertragen werden muss, ist eine "normaler" Hautschnitt notwendig.
Häufige Fragen: Kahnbeinbruch
Ich habe mein Handgelenk verletzt, es schmerzt bei der Bewegung. Was soll ich tun?
Auch wenn Sie das Handgelenk bewegen können, ist ein Bruch oder ein Bänderschaden nicht auszuschließen. Handgelenksverletzungen können heimtückisch sein; nicht immer ist ein Knochenbruch an der Handwurzel offensichtlich zu erkennen. Gehen Sie zum Arzt. Der Spezialist untersucht die Hand und veranlasst alle nötigen Untersuchungen.
Beim Röntgen wurde kein Bruch festgestellt, aber es schmerzt immer noch. Was soll ich tun?
Ein Bruch des Kahnbeins oder ein Bänderriss in der Handwurzel ist auf den ersten Röntgenaufnahmen nicht immer gut zu sehen. Gehen sie nochmals zu Ihrem Orthopäden oder Chirurgen und schildern ihm Ihre Beschwerden. Er wird eine Kernspintomografie (MRT) oder ein Computertomogramm (CT) veranlassen um eine mögliche Verletzung zu erkennen oder auch ausschließen zu können.
Ich habe Symptome eines Kahnbeinbruchs. Was könnte es sonst noch sein?
Es kann auch ein Bänderriss in der Handwurzel sein. Bestimmte Bänderrisse und hier besonders der Riss der Verbindung zwischen Kahnbein und Mondbein (so genanntes scapho-lunäres Band,( „SL-Band“) verursacht ganz ähnliche Beschwerden.
Auch bestimmte Knochenbrüche an Speiche oder anderen Handwurzelknochen können ganz ähnliche Erscheinungen verursachen.
Welche Untersuchungen sind notwendig, damit die Diagnose gestellt werden kann?
Die meisten Kahnbeinbrüche können mit normalen Röntgenbildern sicher diagnostiziert werden. Ist die Fraktur hier klar zu sehen und kann eine eventuelle Fehlstellung ausreichend beurteilt werden, so sind keine weiteren Untersuchungen notwendig, um die richtige Therapieentscheidung fällen zu können.
In manchen Fällen, immer dann, wenn die Fragmente nicht verschoben sind, kann der Bruch auf den ersten Röntgenaufnahmen nicht zu sehen sein. In den ersten Tagen kommt es zu einer gewissen Lockerung im Bruchbereich; nach einem Intervall von 1-2 Wochen ist die Fraktur dann auch auf normalen Röntgenaufnahmen zu sehen.
Ein Kernspintomogramm (MRT) kann nicht nur die Kahnbeinfraktur, sondern auch andere krankhafte Veränderungen am Handgelenk wie einen Bänderriss oder einen nicht verschobenen Speichenbruch nachweisen.
Mit einem Computertomogramm (CT) kann die Knochenstruktur besser abgebildet werden; es ist hilfreich bei der Therapieplanung und hier besonders bei der Entscheidung zur Operation.
Nach aktuellen Leitlinien sollte bei einem Kahnbeinbruch zur Therapieentscheidung eine solche Computertomografie durchgeführt werden. Gegenüber einem Kernspintomogramm (MRT) ist die bei einer Computertomografie relativ hohe Strahlendosis mit zu berücksichtigen. Ob diese tatsächlich immer medizinisch notwendig ist, bleibt abzuwarten. Hier sind auch Aspekte des Strahlenschutzes bei der sehr strahlenintensiven Computertomografie zu bedenken.
Siehe auch:
www.awmf.org/uploads/tx_szleitlinien/012-016l_S3_Skaphoidfraktur_2015-10.pdf
Kann man konservativ, das heißt ohne Operation behandeln?
Es hängt vom Frakturtyp ab.
Brüche im ersten Drittel des Kahnbeins heilen im Gipsverband schlecht und sollen operiert werden. Brüche des mittleren Kahnbeindrittels heilen im Gipsverband, wenn sie unverschoben sind. Die Heilungsdauer liegt hier zwischen 6 und 12 Wochen. Brüche des letzten (handgelenksfernen) Drittels haben eine gute Heilungstendenz im Gipsverband und heilen meist in 6 Wochen.
Wann soll operiert werden?
Immer dann, wenn die Heilungsaussichten im Gipsverband eingeschränkt sind.
Das gilt, wenn anfangs nach der Verletzung der Bruch nicht erkannt und das Handgelenk nicht ruhiggestellt wurde.
Auch Brüche des ersten (handgelenksnahen) Drittels heilen nach einer Operation besser als im Gipsverband. Verschobene Brüche können im Gipsverband ausheilen, die Heilungsaussichten sind jedoch unsicher. Sind weitere Verletzungen vorhanden, wie ein Speichenbruch oder ein Bruch am Ellenbogen, sollte der Kahnbeinbruch operiert werden, um die Mobilisation des verletzten Arms zu beschleunigen.
Was passiert bei der Operation?
Der Bruch wird verschraubt. Hierzu wird eine Doppelgewindeschraube verwendet, die komplett in den Knochen eingedreht wird. Ist der Bruch unverschoben, kann dies "minimalinvasiv“, d.h. ohne eine Freilegung des Frakturbereichs durchgeführt werden. Über einem Mini-Schnitt („Stichinzision“) wird ein dünner Metallstift ("Kirschner-Draht") durch den Knochen gebohrt. Dessen Lage wird während des Eingrifft im Röntgenbild überprüft. Liegt er korrekt, wird eine durchbohrte Doppelgewindeschraube über den Metallstift gefädelt. Mit deren Eindrehen werden die Fragmente aufeinander gepresst. Die Schraube selbst ist dann vollständig unter die Knochenoberfläche versenkt.
Ist der Bruch verschoben, so ist eine Öffnung des Bruchbereichs notwendig. Der Bruch wird eingerichtet („reponiert“) und dann mit dem gleichen Verfahren verschraubt.
Wie dringlich ist der Eingriff?
Eine optimale Heilungschance besteht wenn zeitnah, d.h. in den ersten Tagen nach der Verletzung operiert wird. Bei verzögerter Operation kann es zu Abbauprozessen im Frakturbereich kommen, die die Heilung behindern.
Was passiert, wenn nicht operiert wird?
Die meisten Brüche, wie oben geschildert, heilen auch ohne Operation nach einem sehr unterschiedlichen langen Zeitintervall. In manchen Fällen bleibt die Heilung aus – es bildet sich ein so genanntes Falschgelenk („Pseudarthrose“). Fragen Sie Ihren Arzt!
Gibt es Gründe gegen eine Operation?
Jeder Eingriff hat mögliche Komplikationen. Das angestrebte Ergebnis kann nicht mit absoluter Sicherheit erzielt werden. Im ungünstigsten Fall kommt es nicht zur angestrebten knöchernen Heilung.
Was muss ich am Tag der Operation beachten?
Über Essen und Trinken wurde mit dem Narkosearzt gesprochen. Meist findet der Eingriff ambulant statt. Der Arm ist geschient. Sie können nach dem Eingriff nicht alleine ein Fahrzeug führen.
Was muss ich nach der Operation beachten?
Die Finger können bewegt werden, der Daumen, soweit es die Schienung zulässt. Eine Hochlagerung mindert Schmerzen und führt zur schnelleren Abschwellung.
Kein Ibuprofen als Schmerzmittel!
Es gibt Hinweise darauf dass durch so genannte „NSAR“, zu denen das Ibuprofen gehört, die Knochenbruchheilung verschlechtert werden kann. Fragen Sie uns!
(siehe auch: www.hausarbeiten.de/faecher/vorschau/144926.html)
Was passiert nach der Operation?
Der Arm wird zunächst durchgehend geschient bis zur Entfernung der Fäden. Anschließend kann in vielen Fällen bewegt werden.
Besondere Frakturen, insbesondere die des ersten handgelenksnahen ("proximalen") Kahnbeindrittels erfordern trotz Operation eine längere Ruhigstellungszeit.
Wie ist die Nachbehandlung?
Die Ruhigstellung im Gipsverband ist unterschiedlich lang notwendig. Im Verlauf wird die Heilung mehrfach im Röntgenbild kontrolliert. Nach vollständiger Beendigung der Schienenruhigstellung erfolgt eine krankengymnastische Übungsbehandlung.
Welche Komplikationen können bei oder nach einer Operation auftreten?
Wundheilungsstörungen oder eine Beschädigung von Sehnen oder Nerven im Operationsgebiet sind extrem selten.
Meist kann die Schraube in korrekter Lage eingesetzt werden. Gelingt dies nicht, ist trotz Verschraubung eine längere Ruhigstellung notwendig. Im ungünstigsten Fall bleibt die Knochenbruchheilung aus und weitere operative Maßnahmen sind erforderlich.
In seltenen Fällen kann trotz sachgerechter Verschraubung die Knochenbruchheilung ausbleiben. Dies wird erst im Laufe der Wochen und Monate nach der Operation durch Röntgenkontrollen festgestellt.
Wann kann ich wieder arbeiten oder Sport treiben?
Es hängt von der Fraktur, von der bei einer Operation erzielten Stabilität und auch Ihrem Beruf ab. Büroarbeit kann nach 2-4 Wochen wieder aufgenommen werden. Körperliche Arbeit und volle Belastbarkeit sind trotz Verschraubung erst nach ca. 2 Monaten möglich.
Joggen kann man nach dem Entfernen der Fäden, Schwimmen etwa mach 4 Wochen. Bis zur vollen Belastbarkeit des Handgelenks vergehen je nach Frakturtyp und Versorgung 2-3 Monate auch bei unkompliziertem Verlauf.
Gibt es eine vollständige Heilung?
Wird der Bruch ohne zeitliche Verzögerung adäquat behandelt, kann es eine vollständige Heilung geben. Auch bei vollständiger Knochenbruchheilung kann eine geringe Bewegungseinschränkung im Vergleich zum nicht verletzten Handgelenk zurückbleiben.
Mit welchen Dauerfolgen muss ich rechnen?
Eine geringgradige Bewegungseinschränkung ist auch nach unkompliziertem Heilverlauf typisch. Gravierende funktionelle Beeinträchtigungen entstehen immer, dann, wenn eine knöcherne Heilung ausbleibt.
Was ist in der Zukunft zu beachten?
Eine geplante Entfernung der Schraube ist nach heutiger Erkenntnis nicht notwendig.
In ganz seltenen Fällen wird bei Beendigung der Behandlung eine knöcherne Ausheilung angenommen, obwohl diese nicht vollständig eingetreten ist. Ein Jahr nach der Verletzung sollte daher eine abschließende Röntgenkontrolle des Handgelenks durchgeführt werden.
Kahnbeinpseudarthrose
Nicht verheilte Kahnbeinfrakturen ("Kahnbeinpseudarthrosen")
Kahnbeinfrakturen zeigen im Vergleich zu anderen Knochenbrüchen eine relativ schlechtere Heilungstendenz: nicht immer kommt es zum Zusammenwachsen der Bruchfragmente. Eine fehlende knöcherne Ausheilung kann dabei verschiedene Ursachen haben:
- Der Kahnbeinbruch wurde nach der Verletzung nicht unmittelbar erkannt, die Behandlung erst verzögert begonnen
- Es handelt sich um einen ungünstigen Frakturtyp
- Die Behandlung wurde zu früh beendet
Die hierdurch verursachten Beschwerden sind zu Anfang nicht sehr ausgeprägt. Es kommt zu Handgelenksbeschwerden bei stärkerer Belastung; die Beweglichkeit ist anfangs nur wenig eingeschränkt. Erst im Laufe von Jahren entwickelt sich eine zunehmende Fehlstellung der Handwurzelknochen. Ein gesteigerter Knorpelabrieb ist die langfristige Folge, es bildet sich eine Verschleißerkrankung (Arthrose). In unterschiedlichem Ausmaß und unterschiedlichem zeitlichen Verlauf entstehen Schmerzen, Bewegungseinschränkung und Kraftminderung der betroffenen Hand.
Behandlung
Nur eine rechtzeitige erfolgreiche Behandlung der Pseudarthrose mit knöcherner Konsolidierung kann die Entwicklung einer Arthrose verhindern oder zumindest deutlich verlangsamen. Durch eine Gipsruhigstellung allein kann eine knöcherne Heilung nicht erwartet werden, so dass eine Operation unvermeidlich ist.
Empfehlung
Nur die knöcherne Ausheilung einer Kahnbeinfraktur kann die Entstehung einer Arthrose verhindern oder sie zumindest verlangsamen.
Sofern noch keine Arthrose des Handgelenks besteht, ist die operative Behandlung eines Kahnbein-Falschgelenks meistens angezeigt.
Mit längerem Zuwarten werden die Heilungsaussichten verschlechtert.
Häufige Fragen
Mein Handgelenk schmerzt bei Belastung. Vor längerer Zeit hatte ich einmal eine Handgelenksverletzung. Was ist zu tun?
Handgelenksverletzungen können heimtückisch sein. Es ist möglich, dass ein Kahnbeinbruch vorliegt, der nicht verheilt ist. Es könnte sich auch um die Folge eines Bänderrisses oder eines Speichenbruchs handeln. Die Beschwerden sollten daher abgeklärt werden auch in Hinsicht auf den Verlauf in weiterer Zukunft.
Nach einer früheren Handgelenksverletzung wurden Röntgenaufnahmen angefertigt. Ein Bruch wurde damals nicht festgestellt. Bedeutet dies, dass ein Bruch oder Bänderriss sicher ausgeschlossen wurde?
Leider nein. In manchen Fällen kann sich die Verletzung auf dem ersten Röntgenbildern der Diagnose entziehen. Sofern keine Spezialuntersuchungen wie eine Kernspintomografie (MRT) oder eine Computertomografie (CT) durchgeführt oder weitere Aufnahmen im Verlauf angefertigt wurden, kann nicht ausgeschlossen werden, dass doch ein Knochenbruch vorlag.
Nach der zurückliegenden Verletzungen habe ich Schmerzen im Handgelenk. Was kann außer einem nicht verheilten Kahnbeinbruch noch die Ursache sein?
Es kann sich auch um die Folge eines Bänderrisses oder eines Speichenbruchs handeln. Auch kann eine Arthrose des Handgelenks gänzlich anderer Ursache vorliegen. Grundsätzlich sollte auch dies durch eine ärztliche Untersuchung abgeklärt werden.
Welche Untersuchungen sind notwendig, damit die Diagnose gestellt werden kann?
In den meisten Fällen kann die Diagnose durch einfache Röntgenaufnahmen gestellt werden. Wenn man mit einer solchen einfachen Röntgenaufnahme keine eindeutige Diagnose stellen kann, sind andere Untersuchungen wie eine Kernspintomografie (MRT) notwendig.
Steht die Diagnose einer Kahnbeinpseudarthrose fest, kommen verschiedene Behandlungsalternativen in Frage. Um die beste Behandlungsmöglichkeit auswählen und planen zu können, kann es notwendig sein, ein Computertomogramm (CT) durchzuführen.
Kann man konservativ, das heißt ohne Operation behandeln?
Nein. Liegt die Verletzung schon Monate zurück, und hat sich nach dem Knochenbruch ein so genanntes Falschgelenk (Pseudarthrose) ausgebildet, ist eine Heilung mit Zusammenwachsen der Knochenfragmente kann allein durch konservative Maßnahmen wie etwa eine Gipsruhigstellung nicht mehr erreicht werden.
Welche operativen Behandlungsalternativen habe ich?
Hat sich ein Falschgelenk (Pseudarthrose) des Kahnbeins entwickelt, so kommt es in den folgenden Jahren ganz allmählich zur Fehlbelastung der Gelenkflächen und damit zur Schädigung des Gelenkknorpels - ist entwickelt sich eine Arthrose. Diese Entwicklung kann nur dadurch unterbrochen werden, dass das gebrochene Kahnbein durch operative Maßnahmen zur Ausheilung in seiner ursprünglichen Form gebracht wird. Dazu ist ein operativer Eingriff notwendig. Durch medikamentöse Behandlung, eine Gipsruhigstellung allein oder Physiotherapie kann der Knochen nicht zur Ausheilung gebracht werden.
Bei der Operation ist es notwendig, den entstandenen Spalt zwischen den Bruchstücken mit gesundem Knochen aufzufüllen. Zusätzlich ist eine Stabilisierung durch einen Kraftträger notwendig.
Für die Wahl des transplantierten Knochens existieren alternative Möglichkeiten. Man unterscheidet die Verpflanzung von Geflechtknochen („Spongiosa“), vor Knochenspänen die gefäßgestielt sein können. Die technischen Alternativen zur Stabilisierung bestehen in der Verwendung speziell entwickelter Doppelgewindeschrauben („Herbert-Schraube“) oder auch kleiner Metallstifte (Kirschner-Drähte). Welches das für Sie richtige Verfahren ist muss anhand der Bruchform und der Veränderung der Knochenstruktur individuell ausgewählt werden.
Ist bereits eine Arthrose des Handgelenks eingetreten, ist meist eine Wiederherstellung des Kahnbeins in der ursprünglichen Form nicht mehr möglich oder sinnvoll. Es kommen hier alternative Behandlungsverfahren der resultierenden Handgelenksarthrose in Betracht.
Wann soll operiert werden und wie dringlich ist der Eingriff?
Die Operation ist nicht eilig. Der Kahnbeinbruch liegt schon lange zurück, die weitere Entwicklung zur Arthrose verläuft allmählich im Verlauf von Jahren. Da die Aussicht auf eine erfolgreiche Wiederherstellung des Kahnbeins und die Verhinderung der Arthroseentwicklung zeitabhängig ist sollte jedoch grundsätzlich nicht unnötig weiter abgewartet werden.
Was passiert, wenn nicht operiert wird?
Gelingt es nicht, das Kahnbein wieder zur Ausheilung zu bringen so ist die allmähliche Entwicklung zu einer Handgelenksarthrose als sicher anzunehmen. Der Verlauf ist dabei langsam, die Entwicklung vollzieht sich im Verlauf von Jahren.
Was muss ich vor der Operation beachten?
Die Operation erfolgt in Vollnarkose, das Verhalten wurde mit dem Narkosearzt besprochen. Eine besondere Vorbereitung auf den Eingriff ist darüber hinaus nicht notwendig.
Was muss ich nach der Operation beachten?
Das Handgelenk ist geschient, es wurde eine Drainage eingelegt.
Die Finger können bewegt werden, der Daumen, soweit es die Schienung zulässt. Eine Hochlagerung mindert Schmerzen und führt zur schnelleren Abschwellung.
Kein Ibuprofen als Schmerzmittel!
Es gibt Hinweise darauf dass durch so genannte „NSAR“, zu denen das Ibuprofen gehört, die Knochenbruchheilung verschlechtert werden kann. Fragen Sie uns!
(siehe auch: www.hausarbeiten.de/faecher/vorschau/144926.html)
Wie ist die Nachbehandlung?
Eine Ruhigstellung im Gipsverband ist unterschiedlich lange notwendig. Diese ist länger notwendig als nach der Operation eines frischen Kahnbeinbruchs. Typisch sind 6-12 Wochen.
Faktoren, die deren Länge beeinflussen, sind die Art und Lage der vorliegenden Pseudarthrose und auch das verwendete Operationsverfahren. Konnte eine Schraube eingesetzt werden, ist tendenziell eine frühere Freigabe zur Beübung möglich.
Im Verlauf wird die Heilung mehrfach im Röntgenbild kontrolliert. Nach vollständiger Beendigung der Schienenruhigstellung erfolgt eine krankengymnastische Übungsbehandlung.
Welche Komplikationen können bei oder nach einer Operation auftreten?
Wundheilungsstörungen, eine Infektion oder eine Beschädigung von Sehnen oder Nerven im Operationsgebiet sind selten.
Die häufigste Komplikation im Verlauf ist die fehlende knöcherne Ausheilung des Kahnbeins.
Die Heilungschancen nach der Versorgung einer Kahnbeinpseudarthrose sind ungünstiger als nach der Behandlung des frischen Knochenbruchs. Auch die Bruchform und der zeitliche Abstand seit der Verletzung sind wichtige Faktoren für die Ausheilungschancen.
Wann kann ich wieder arbeiten oder Sport treiben?
Das Kahnbein soll vollständig verheilt sein bevor das Handgelenk wieder belastet wird. Nach der Operation eines Falschgelenks dauert dies länger als nach der Operation eines frischen Knochenbruchs. Im Regelfall muss auch bei optimaler Heilung einen Zeitraum von drei Monaten angenommen werden bevor eine volle Belastung wieder möglich ist.
Für Berufe, die eine stärkere Belastung des Handgelenks nicht erfordern oder bei denen eine Arbeitsaufnahme mit einer liegenden Schiene möglich ist kann die Arbeitsunfähigkeitszeit kürzer sein
Gibt es eine vollständige Heilung?
Das Kahnbein kann zur knöchernen Ausheilung gebracht werden. Für die vollständige Ausheilung ist es wichtig, dass zum Zeitpunkt der Operation noch keine Arthrose des Handgelenks vorlag. Nur dann ist auch mit einer vollständigen schmerzfreien Belastbarkeit zu rechnen. Und auch nur dann kann die Ausbildung einer Arthrose in der Zukunft verhindert werden.
Mit welchen Dauerfolgen muss ich rechnen?
Regelhaft bleibt auch bei unkompliziertem Heilverlauf eine gewisse Bewegungseinschränkung des Handgelenks zurück. Haben zum Zeitpunkt der Operation bereits Gelenksveränderungen im Sinne einer Arthrose bestanden, können diese trotz knöcherner Heilung des Kahnbeins langsam weiter fortschreiten.
Was ist in der Zukunft zu beachten?
Nach der operativen Behandlung einer Kahnbeinpseudarthrose ist die Zeit bis zu definitiven Heilung sehr unterschiedlich lang. Sie kann in Einzelfällen einmal bis zu einem Jahr betragen.
Ein Jahr nach der Versorgung solle daher eine Spätkontrolle und auch eine Röntgenaufnahme des Handgelenks erfolgen. Ist das Kahnbein dann vollständig verheilt, sind geplante Kontrollen und Röntgenaufnahmen in der Zukunft nicht mehr erforderlich.
Verändert sich nach längerer Zeit die Situation und treten wieder Schmerzen am operierten Handgelenk auf, sollten Sie Ihren behandelnden Arzt aufsuchen.
Karpaltunnelsyndrom
In der Höhe des Handgelenks tritt der Nervus medianus zusammen mit den Sehnen der Fingerbeuger in einem engen Kanal zur Hand (sogenannter Karpaltunnel). Er vermittelt das beugeseitige Gefühl an Daumen, Zeige- und Mittelfinger und an der Daumenseite des Ringfingers. Mit seinen motorischen Fasern steuert er den größeren Anteil der Muskulatur des Daumenballens sowie einige der kleinen, zu den Fingern führenden Handmuskeln.
Unter einem Karpaltunnelsyndrom versteht man diejenigen Krankheitserscheinungen, die in der Folge einer Druckschädigung des Nerven in dem beschriebenen Kanal auftreten. Dazu gehören schmerzhafte Missempfindungen und im weiteren Verlauf ein Taubheitsgefühl in den betroffenen Fingern. Die Schädigung der motorischen Fasern führt zu einer Schwäche der Muskulatur des Daumenballens.
Die häufigste Ursache eines Karpaltunnelsyndroms ist eine allmähliche und ansonsten nicht weiter krankhafte Vermehrung des Sehnengleitgewebes („Sehnenscheide“) der Beugesehnen. Ein Karpaltunnelsyndrom kann jedoch auch eine Folge anderer, definierter Erkrankungen („sekundär“) sein. Hierzu gehören:
- entzündliche Veränderungen (z.B. Rheuma)
- Verletzungen (traumatisch)
- Schwangerschaft
- Tumoren im Karpalkanal
Typische Symptome eines Karpaltunnelsyndroms sind elektrisierende Mißempfindungen, Kribbeln und Taubheitsgefühl an den betroffenen Fingern, vorwiegend nachts. Die Beschwerden können jedoch auch gänzlich anders auftreten, z.B. als Schmerzen in der Hand beim festen Zufassen.
Im weiteren Verlauf entwickelt sich ein andauerndes Taubheitsgefühl an Daumen, Zeige- und Mittelfinger und der Daumenseite des Ringfingers hinzu; der Kleinfinger bleibt meistens ausgespart. Ebenfalls im späteren Verlauf kommt es zu einer Muskelminderung des Daumenballens mit nachfolgender Schwäche des Daumens.
Zur Diagnosestellung gehört eine Messung der Nervenströme mit Muskeltestung (EMG, „Elektromyografie“). Diese kann die Schädigung des Nerven direkt nachweisen. Sie erlaubt auch eine Differenzierung zwischen anderen möglichen Ursachen der Beschwerden, wie zum Beispiel eine Veränderung in der Wirbelsäule. In schwierigen Fällen kann der Nerv auch durch eine Ultraschalluntersuchung (Sonografie) dargestellt werden. Sie ist dann von besonderem Nutzen, wenn Folgen von Verletzungen oder eventuellen Voroperationen in der Umgebung des Nerven vorliegen. Diese Untersuchungen werden vom Neurologen durchgeführt.
Behandlung
Die konservative Behandlung besteht im Tragen einer Schiene für das Handgelenk, vorwiegend nachts, wenn es zu den Beschwerden kommt. Die Schiene verhindert das Eintreten einer Beugestellung des Handgelenks. Zumindest die nächtlichen Missempfindungen können so teilweise gebessert oder vorübergehend beseitigt werden. Auch eine Behandlung mit entzündungshemmenden Medikamenten (Kortison, NSAR, z.B. Ibuprofen oder Diclophenac), als Tablette oder als direkte Kortisoninjektion in den Karpaltunnel kann die Erscheinungen vorübergehend bessern oder beseitigen. Meist kehren die Erscheinungen nach einiger Zeit zurück.
Ist die Diagnose eines Karpaltunnelsyndroms gesichert und besteht bereits ein Taubheitsgefühl oder eine Minderung der Muskulatur des Daumenballens, so sollte mit der Operation nicht zu lange gezögert werden. Die Erholung des Nerven ist auch davon abhängig, wie lange die Krankheitserscheinungen vor dem Eingriff bestanden haben.
Die operative Behandlung besteht in der Öffnung des Karpaltunnels und damit der Druckentlastung des Nerven. Das über dem Nerven und den Beugesehnen liegende Faserband („Retinaculum flexorum“) wird parallel zum Nerven durchtrennt. Funktionelle Beeinträchtigungen sind hierdurch nicht zu befürchten.
Man unterscheidet bei der Operation die offene von der endoskopischen („minimal invasiven“) Methode. Bei der offenen Methode wird ein Hautschnitt in der Hohlhand angelegt und die über dem Nervus medianus und den Beugesehnen liegende Faserschicht unter Sicht durchtrennt. Der Nerv ist dabei sichtbar, die Veränderungen können beurteilt werden. Bei der geschlossenen (endoskopischen) Methode wird ein kleiner Schnitt über dem Handgelenk angelegt. Von hier aus wird eine Optik eingesetzt; es wird dann mit einer kleinen Klinge eingegangen und unter Kontrolle der Optik die Faserschicht von innen durchtrennt. Der schnitt ist hier kleiner, es besteht jedoch das Risiko einer Schädigung der motorischen Fasern des Nerven.
Empfehlung
Die offene Karpaltunnelspaltung stellt das Standardverfahren zur operativen Behandlung des Karpaltunnels dar. Bei einem fortgeschrittenen Karpaltunnelsyndrom mit Taubheit und Muskelschädigung sollte der Eingriff nicht länger hinausgezögert werden.
Häufige Fragen
Meine Finger schlafen nachts ein - gelegentlich habe ich ein Taubheitsgefühl - was muss ich als erstes tun?
Es gibt verschiedene mögliche Ursachen für solche Beschwerden. Treten diese Erscheinungen regelmäßig auf, so sollten sie auch abgeklärt werden. Bei Gefühlsstörungen handelt es sich um die Folge von Nervenfunktionsstörungen - der Fachmann für die Untersuchung ist ein Neurologe. Dieser sollte spezielle Erfahrungen in der Untersuchung von Nerven haben.
Ich habe Symptome eines Karpaltunnelsyndroms; was könnte es außerdem sein?
Es könnte eine Erkrankung der Halswirbelsäule sein. Bei Bandscheibenschäden und besonders beim Bandscheibenvorfall können Nerven ebenfalls durch Druck geschädigt sein. Die Beschwerden treten dann entlang des Armes auf. Sie sind typischerweise ebenfalls ausstrahlend bis in die Hand und abhängig von der Lage des Arms.
Es könnte auch eine Erkrankung der Nerven selbst sein. Die häufigste ist eine so genannte Polyneuropathie. Sie tritt bei Zuckerkrankheit (Diabetes mellitus) oder bei Stoffwechselerkrankungen auf.
In seltenen Fällen können ähnliche Beschwerden bei den verschiedensten neurologischen Erkrankungen auftreten.
Welche Untersuchungen sind notwendig, damit die Diagnose gestellt werden kann?
Bei der körperlichen Untersuchung der Hand werden typische Veränderungen festgestellt. Dazu gehören eine Gefühlsstörung an den Fingern oder eine verminderte Hautfeuchte. Hält man Handgelenk für eine Minute in maximaler Beugung, können die Erscheinungen provoziert werden. Die Muskulatur am Daumenballen kann vermindert sein.
Weitere apparative Untersuchungen werden durch den Neurologen durchgeführt. Dieser misst die Nervenleitfähigkeit in verschiedenen Abschnitten des Nerven und kann so den Ort der Schädigung feststellen. So kann zwischen einem Karpaltunnelsyndrom und Folgen einer Wirbelsäulenerkrankung unterschieden werden. Schließlich kann der Nerv durch eine Ultraschalluntersuchung direkt abgebildet werden.
Röntgen, Computertomografie und Kernspintomographie sind nur dann notwendig, wenn noch andere krankhafte Veränderungen vermutet werden.
Kann konservativ, d. h. ohne Operation behandelt werden?
Eine nächtliche Schiene verhindert, dass die Hand nachts unbemerkt in Beugestellung gerät und damit das „Einschlafen“ der Finger ausgelöst wird.
Bestimmte Medikamente können die Erscheinungen mindern. Dazu gehören starke entzündungshemmende Substanzen wie Ibuprofen oder Diclophenac. Stärker wirksam ist Kortison, als Tablette oder auch als Injektion direkt in den Karpaltunnel. Die Wirksamkeit ist zeitlich begrenzt.
Wann soll operiert werden?
Eine Operation die Beschwerden immer dann beseitigen, wenn die Veränderungen nicht zu lange bestehen und nicht zu ausgeprägt sind. Ist bereits ein Taubheitsgefühl vorhanden oder die Muskulatur des Daumenballens gemindert, kann durch weiteres Zuwarten das Ergebnis einer Operation schlechter sein.
Wie dringlich ist der Eingriff?
Dies hängt von der Ausprägung der Symptome ab.
Besteht bereits eine Gefühlsminderung an den Fingern, verhindert eine zeitnahe Operation das Risiko der Entstehung bleibender Schäden. Bestehen nur gelegentliche Erscheinungen und ist das Gefühl zwischenzeitlich vollständig normalisiert, kann man sich mehr Zeit lassen.
Einen zusätzlichen Hinweis auf die Dringlichkeit gibt das Ergebnis der neurologischen Untersuchung.
Was kann passieren, wenn nicht operiert wird?
Auf lange Sicht nehmen die Erscheinungen an Intensität zu. In manchen Fällen ist zwischenzeitlich eine Besserung möglich. Im Laufe der Zeit kann es zu einem vollständigen Taubheitsgefühl an den betroffenen Fingern und zu einer Lähmung des Daumenballens kommen. Wird zu spät operiert, ist die Rückbildung langwierig und kann mehrere Monate andauern und bleibt unvollständig.
Gibt es Gründe gegen eine Operation?
Jeder Eingriff hat Risiken, wie eine Heilungsstörung oder eine schmerzhafte Narbe nach der Operation.
Ist das Karpaltunnelsyndrom durch vorübergehende Veränderungen verursacht, so kann es sich auch ohne Operation zurückbilden, wenn die Veränderungen beseitigt sind. Hierzu gehören eine Schwangerschaft oder auch einmal ein akutes rheumatisches Geschehen.
Ist eine Vorbereitung auf den Eingriff notwendig?
Eine spezielle Vorbereitung ist nicht erforderlich. Grundsätzlich sollte die zu operierende Hand frei sein von Wunden oder Hautverletzungen. Kein Nagellack!
Was muss ich am Tag der Operation beachten?
Es hängt davon ab, welche Betäubungsform gewählt wurde. Bei einer Lokalanästhesie kann ein normales Frühstück eingenommen werden. Im Falle einer Vollnarkose oder Armbetäubung ist Nüchternheit notwendig.
Eine Medikamenteneinnahme vor der Operation sollte im Vorgespräch abgesprochen werden – besonders betrifft dies alle Medikamente zur Blutverdünnung. Medikamente gegen Bluthochdruck müssen im Regelfall eingenommen werden.
Was muss ich nach der Operation beachten?
Die Finger können bewegt und die Hand soweit verwendet werden, wie dies schmerzfrei möglich ist. Die Hand sollte nicht längere Zeit herunterhängen.
Welche Komplikationen können auftreten?
Allgemeine Operationskomplikationen chirurgischer Eingriffe wie eine Infektion oder Heilungsstörung sind bei einer Karpaltunnelspaltung selten.
Sehr selten ist eine direkte Verletzung des Nerven bei der Operation.
Wird der Karpaltunnel nicht vollständig geöffnet, bleiben die Beschwerden unverändert oder nehmen sogar nach der Operation sogar zu.
Häufiger ist eine Verhärtung der Narbe, die sich in den Tagen nach der Operation entwickelt und nur ganz langsam im Laufe von Wochen normalisiert.
Was passiert nach der Operation?
Nach der Operation wurde ein Verband angelegt, der Daumen und Finger ausspart. Man kann das Krankenhaus unmittelbar wieder verlassen. Man sollte am Tag der Operation nicht selbstständig ein Fahrzeug führen.
Wie ist die Nachbehandlung?
Abends sind wenige Schmerztabletten ausreichend. Am Tag nach der Operation wird der Verband gegen ein Pflaster getauscht. Nach 10 Tagen werden die Fäden entfernt. Bis zum Ziehen der Fäden sollte die Hand trocken bleiben - beim Waschen trägt man am besten einen Gummihandschuh.
Selten ist Krankengymnastik erforderlich, wie etwa zur Besserung einer Narbenverhärtung.
Wann kann ich wieder arbeiten oder Sport treiben?
Bei normalem Verlauf beträgt die durchschnittliche Arbeitsunfähigkeitszeit für Büroarbeit 2-3 Wochen und für manuelle Arbeit 4-6 Wochen.
Duschen mit Handschuh geht nach wenigen Tagen, damit auch Joggen und Walken. Schwimmen nach Wochen, Golf und Tennis nach 2-6 Wochen.
Gibt es eine vollständige Heilung?
Erfolgt der Eingriff nicht zu spät, so ist eine vollständige Ausheilung wahrscheinlich.
Mit welchen möglichen Dauerfolgen muss ich eventuell rechnen?Wird zu spät operiert, kann ein Taubheitsgefühl an Daumen, Zeige-, Mittel- und Ringfinger oder auch eine Schwäche des Daumenballens bleiben. Selten kann die Narbe in der Handfläche zu bleibenden Beschwerden führen. Ganz selten kann es durch eine Komplikation zu einer Gefühlsstörung in einem Bereich der Hand kommen.
Was ist in der Zukunft zu beachten?
Bessern sich die vor der Operation bestandenen Beschwerden nicht, suchen Sie ihren Arzt auf. Er wird feststellen, ob der Nerv ausreichend entlastet wurde oder eine andere Ursache für die Erscheinungen vorliegt. Manchmal sind dann zusätzliche Untersuchungen notwendig, wie zum Beispiel eine Ultraschalluntersuchung des Nerven. Damit sollte nicht lange gewartet werden.
Ein Karpaltunnelsyndrom kann in seltenen Fällen viele Jahre nach der Operation erneut wieder auftreten. Grund ist eine narbige Verwachsung, sie zu einem neuerlichen Verschluss des geöffneten Karpaltunnels und Enge für den Nervus medianus führt.
Treten ähnliche Beschwerden nach einem Intervall erneut auf, kann es notwendig sein, erneut zu operieren. In jedem Fall sollten diese Beschwerden in gleicher Weise abgeklärt werden.
Kleinert-Nachbehandlung bei Beugesehnennaht
Zum Merkblatt zur Kleinert-Nachbehandlung bei Beugesehnennaht gelangen sie hier.
Kubitaltunnelsyndrom
Kubitaltunnelsyndrom (Früher: "Sulcus ulnaris Rinnensyndrom")
Der Nervus ulnaris ist für die Übermittlung des Gefühls am Kleinfinger, an der Außenseite des Ringfingers sowie der äußeren Handkante zuständig. Er versorgt ferner die meisten der kleinen zu den Fingern und zu einem Teil der zum Daumen führenden Handmuskeln. Er ist für die Koordination der Fingerfunktion und für die Kraft im Daumen beim festen Zufassen unentbehrlich.
Eine Schädigung führt zu einer Gefühlsstörung an Klein- und Ringfinger, zu einer Greifstörung von Daumen und Fingern sowie zu einer Kraftminderung der ganzen Hand.
An der Innenseite des Ellenbogens („Musikantenknochen“) verläuft der Nervus ulnaris in einem engen Knochenkanal, der durch eine Rinne im Oberarmknochen und einer bindegewebigen Bedeckung gebildet wird. Am Ende des Kanals tritt er unter einer kräftigen Faserschicht in den Muskelraum der Unterarmmuskulatur ein. Vorwiegend in diesem Bereich besteht eine relativen Enge – es kann hier zu einer Druckschädigung des Nerven kommen.
Bei der häufigsten Form des Kubitaltunnelsyndroms ist keine spezifische Ursache bekannt. Daneben kann ein Kubitaltunnelsyndrom durch eine Verletzung im Bereich des knöchernen Kanals des Nervus ulnaris, z.B. bei einer Ellenbogenfraktur, entstehen.
Ein Kubitaltunnelsyndrom entwickelt sich langsam. Am Anfang stehen elektrisierende Reizerscheinungen in Ring- und Kleinfinger. Mit der Zeit entwickelt sich ein Taubheitsgefühl in beiden Fingern. Anfangs unbemerkt entwickelt sich eine Muskelminderung („Atrophie“) der kleinen Handmuskeln, am besten bemerkbar zwischen Daumen und Zeigefinger.
Der Neurologe kann die Funktionstörung durch die elektrophysiologische Testung („Nervenstrommessung“) diagnostizieren. Schließlich kann der Nerv durch eine Ultraschalluntersuchung (Sonografie) direkt abgebildet werden. Eine Röntgenuntersuchung des Ellenbogens ist bei vorangegangenen Verletzungen des Ellenbogens oder bei Arthrosen notwendig und dient zur Festlegung des richtigen Behandlungsverfahrens.
Im Anfangsstadium kann auch eine konservative (nichtoperative) Behandlung in Form einer vorübergehenden Ruhigstellung zu einer Besserung führen. Eine solche konservative Behandlung ist in frühen Stadien angezeigt, wenn noch keine Muskelminderung („Atrophie“) eingetreten ist.
Die operative Behandlung besteht aus der Durchtrennung der über dem Nerven gelegenen Faserschicht und der Beseitigung jeder Einengung im Bereich des Nervenkanals. Meist ist die einfache Lösung ausreichend. Wenn knöcherne Veränderungen im Nervenkanal bestehen oder wenn der Nerv nach der Lösung bei Beugung des Ellenbogens über den Knochenvorsprung zur Beugeseite rutscht, muss er in seinem Verlauf aus dem Nervenkanal („ Sulcus“) nach vorne verlagert werden ("Vorverlagerung").
Die Erholung des Nerven hängt vom Grad der Schädigung und von deren Dauer ab. Auch nach einer erfolgreichen operativen Entlastung des Nerven kann die Erholungszeit viele Monate betragen. Eine vollständige Erholung des Nerven ist bei einer ausgeprägten motorischen Lähmung unwahrscheinlich. Dies gilt besonders dann, wenn die Erscheinungen vor dem Eingriff über lange Zeit bestanden haben.
Empfehlung
Verdächtige Symptome sollen zeitnah abgeklärt werden.
Ist die Diagnose gesichert, ist eine konservative Behandlung nur im Anfangsstadium ausreichend.
Ist bereits eine motorische Schwäche eingetreten, soll der Nerv zeitnah operativ entlastet werden.
Häufige Fragen
Ring- und Kleinfinger kribbeln. Die Muskulatur ist sichtbar zurückgegangen - was muss ich tun?
Tritt das Kribbeln regelmäßig auf oder ist es schon zu einer Schwäche der Hand und des Daumens gekommen, so sollen die Beschwerden zeitnah abgeklärt werden. Es handelt es sich um Nervenfunktionsstörungen - der Fachmann für die Untersuchung ist ein Neurologe. Dieser sollte spezielle Erfahrungen in der Untersuchung von Nerven haben.
Ich habe die Symptome eines Kubitaltunnelsyndroms. Welche andere Erkrankung könnte auch vorliegen?
Ganz ähnliche Beschwerden können durch eine Nerveneinengung im Bereich der Halswirbelsäule verursacht werden. Möglich ist dies bei einem Bandscheibenschaden oder einer Arthrose. Möglich ist auch eine Erkrankung der Nerven selbst („Polyneuropathie“), verursacht durch eine Stoffwechselerkrankung wie z.B. Diabetes mellitus (Zuckerkrankheit).
Welche Untersuchungen sind notwendig, damit die Diagnose gestellt werden kann?
Ist die Verdachtsdiagnose gestellt, folgt eine Untersuchung der Nervenfunktion durch den Neurologen. Dieser kann in den meisten Fällen zwischen einem Nervendruckschaden am Ellenbogen oder an der Halswirbelsäule sicher differenzieren. In schwierigen Fällen hilft die Ultraschalluntersuchung, um sicher zu differenzieren.
Handelt es sich nicht um ein eindeutiges Ulnarisrinnensyndrom, sind eventuell weitere Untersuchungen notwendig, wie z. B. Blutuntersuchungen oder auch eine Kernspintomografie (MRT) der Halswirbelsäule.
Kann man konservativ, ohne Operation behandeln?
In Angangsstadien kann man das tun. Eine vorübergehende Ruhigstellung des Ellenbogens kann in manchen Fällen helfen.
Welches Operationsverfahren ist für mich das richtige?
Grundlage der Behandlung ist die Lösung und Druckentlastung („Neurolyse“) des Nerven. Man unterscheidet die offene Operation von der endoskopischen („minimalinvasiven“) Methode. Bei der offenen Operation erfolgt diese offen über einen Schnitt am Ellenbogen unter Sicht des Auges.
Bei der endoskopischen Methode wird über einen kleineren Schnitt unter Sicht durch eine Optik operiert. Beide Verfahren unterscheiden sich nicht grundsätzlich - in beiden Fällen wird eine Druckentlastung herbeigeführt.
Die Entscheidung, ob offen oder endoskopisch operiert wird hängt nicht zuletzt von der individuellen Erfahrung des Operateurs für eines der Verfahren ab - beide sind gleichermaßen geeignet, eine ausreichende Druckentlastung herbeizuführen.
Ist der Nervenkanal verändert oder kommt es unter Bewegung zu einem „herausspringen" („Luxation“) des Nerven aus dem Kanal, so ist eine alleinige Öffnung des Kanals nicht ausreichend. Notwendig ist hier eine Verlagerung des Nerven aus dem Kanal auf die Beugeseite des Ellenbogens.
Wann soll operiert werden?
Es hängt vom Grad der Nervenschädigung ab. Umso länger der Nervenschaden besteht und umso ausgeprägter dieser ist, je schlechter ist die Rückbildungstendenz der Krankheitserscheinungen. Besonders gilt dies für die Schwäche der Hand, versucht durch eine Rückbildung der kleinen Handmuskeln. Ist eine solche muskuläre Schwäche eingetreten, sollte der Eingriff nicht mehr hinausgezögert werden.
Was kann passieren, wenn nicht operiert wird?
Nur in wenigen Fällen kommt es zur spontanen Rückbildung der Krankheitserscheinungen. In der Regel nehmen diese allmählich zu, wobei dies sehr unterschiedlich schnell sein kann.
Gibt es Gründe gegen eine Operation?
Jeder Eingriff hat gewisse Risiken. Die möglichen Komplikationen müssen gegen den zu erwartenden Erfolg abgewogen werden. Die mögliche spontane Rückbildung kann ein Argument gegen eine Operation sein. Es gibt jedoch keine Möglichkeit festzustellen, ob eine spontane Regeneration mit Wahrscheinlichkeit eintreten wird.
Was ist am Tag der Operation zu beachten?
Nüchtern sein- alles Notwendige wurde mit dem Anästhesisten besprochen.
Wie ist die Nachbehandlung?
Eine Schienung des Ellenbogen erfolgt dann, wenn der Nerv verlagert wurde, in der Regel bis zum Fadenzug.
Krankengymnastik ist meist nicht erforderlich.
Wann ist mit einer Besserung der Beschwerden zu rechnen?
Es dauert.
Ein schmerzhaftes Elektrisieren ist meist direkt mit dem Eingriff gebessert. Ein Taubheitsgefühl bessert sich in Laufe eines Jahres.
Eine Muskelschwäche bessert sich auch erst nach Monaten und dann auch nur inkomplett. Bestanden die Symptome vor der Operation sehr lange, so kann eine Besserung der Muskelschwäche auch vollständig ausbleiben.
Wann kann ich wieder arbeiten oder Sport treiben?
Joggen kann man nach dem Ziehen der Fäden nach 10 bis 12 Tagen. Der Arm kann nach etwa 2-4 Wochen wieder stärker beansprucht werden, auch, wenn bis dahin noch keinerlei Besserung der Symptome eingetreten ist.
Gibt es eine vollständige Heilung?
Möglich ist es, wenn rechtzeitig behandelt wird.
Mit welchen Dauerfolgen muss ich rechnen?
Sowohl ein Taubheitsgefühl als auch eine Muskelschwäche können als Dauerfolgen bleiben.
Was ist in der Zukunft zu beachten?
Eine spezielle Nachsorge ist nicht erforderlich. Sollten ähnliche Beschwerden erneut auftreten, Suchen Sie Ihren Arzt auf.
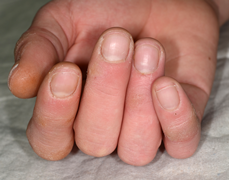
von Ring- und Kleinfinger
beim Faustschluss bei
einem Bruch des 5. Mittel-
handknochens.
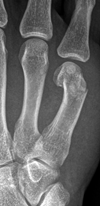
unterhalb des Gelenkkopfes mit
Abkippung des Gelenkanteils
(„Boxerfraktur“).
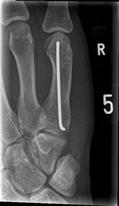
mit einem Metallstift („Kirschner-
Draht“).

des 3 Mittelhandknochens.
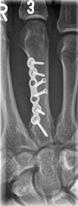
stabilen“ Osteosyntheseplatte.
Mittelhandbruch
Frakturen der Mittelhandknochen
Die Mittelhandknochen stellen die Verbindung zwischen der Handwurzel und den Fingern dar. Eine Beweglichkeit zwischen Handwurzelknochen und Mittelhandknochen ist nur am Daumen möglich. Das Gelenk wird als Sattelgelenke bezeichnet. Es ermöglicht das gegenüberstellen des Daumens zu den Fingern zum Greifen.
An den Fingern ist die Beweglichkeit zwischen Handwurzel und Mittelhand nur gering. Die nimmt von der Mittelhand zum Kleinfinger hin etwas zu. Demgegenüber besteht eine gute Beweglichkeit zwischen den Mittelhandknochen und den jeweiligen Fingerknochen.
Eine Verletzung der Mittelhandknochen ist bei ganz verschiedenen Unfallereignissen möglich. Ein direkter Anprall gegen die Mittelhand ist die häufigste Ursache und führt zu einer Fraktur unterhalb des Gelenkskopfes mit einer Verkippung. Häufigste Ursache ist ein Faustschlag wie etwa beim Boxen. Seltener sind Brüche im Schaftbereich oder am Übergang zur Handwurzel.
Bei den Symptomen eines Mittelhandbruches stehen Schwellung und eingeschränkte Beweglichkeit im Vordergrund. Manche Brüche führen zu einer Verdrehung des Mittelhandknochens. Dies wird beim Versuch des Reifens erkannt. Der Finger über kreuzt sich hier mit einem Nachbarfinger.
Die Diagnose eines Mittelhand Bruches kann in den allermeisten Fällen mit normalen Röntgenbildern gestellt werden. Nur bei besonderer Fragestellung sind Zusatzuntersuchungen die eine Computertomografie erforderlich.
Behandlung
Mittelhandfrakturen haben generell eine gute Heilungstendenz. Die konservative Behandlung im Gipsverband für 4-6 Wochen führt in vielen Fällen zu einem guten funktionellen Ergebnis.
Besteht eine funktionell wirksame Fehlstellung wie etwa durch Verkippung oder Verdrehung im Frakturbereich ist eine operative Behandlung angezeigt. In vielen Fällen kann diese minimalinvasiv durchgeführt werden. Über einen kleinen Schnitt wird ein Metallstift (Kirschnerdraht) in den Knochen eingebohrt. Nachdem die Fraktur gerichtet wurde wird der Metallstift über die Fraktur hinweg eingebohrt oder eingeschlagen. Komplizierte Frakturen im Schaftbereich oder am Übergang zur Handwurzel erfordern eine offene Operation und die Verwendung von Schrauben und Miniplatten.
Die Prognose hinsichtlich Heilung und Funktion ist generell gut. Lediglich bei komplizierten Brüchen oder Brüchen mit Gelenkbeteiligung muss mit funktionellen Beeinträchtigungen gerechnet werden.
Eine Sonderstellung nehmen die Frakturen am Daumenstrahl ein. Typisch ist ein Bruch an der Basis des ersten Mittelhandknochens der in das Gelenk zur Handwurzel hineinreicht. Durch Muskelzug kann eine starke Verschiebung mit einer Gelenkfehlstellung eintreten. Wird diese nicht korrigiert ist eine Beschädigung der Gelenkfläche die Folge. Eine operative Behandlung ist in diesen Fällen nicht zu umgehen.
Empfehlung
Wenig verschobene Mittehandbrüche werden konservativ behandelt.
Für die Entscheidung zu einer Operation ist die Stellung des Fingers wichtiger als der Röntgenbefund.
Mondbeinnekrose
Die Mondbeinnekrose ist eine Erkrankung des Mondbeines welche zum Absterben (Nekrose) des Mondbeines führen kann.
Die Ursachen dafür sind weitgehend ungeklärt. Der Verlauf der Erkrankung ist nicht vorhersehbar, meistens ist sie aber fortschreitend. Die anfänglichen Symptome können Schmerzen, Schwellungen und eingeschränkte Beweglichkeit des Handgelenks umfassen.
Die Erkrankung hat einen stadienhaften Verlauf. Zur Einteilung der Stadien ist ein Nativröntgenbild, ein MRT und gegebenenfalls eine Computertomografie der Handwurzel notwendig.
Ja nach diagnostiziertem Stadium erfolgt eine individualisierte stadiengerechte Therapieempfehlung - von einer langfristigen Ruhigstellung bis zu einer Versteifung des Handgelenkes.
Welche Therapie am besten für Sie geeignet ist muss im Rahmen der Sprechstunde individuell abgeklärt werden.
Morbus Dupuytren
Dupuytren'sche Erkrankung
Als Dupuytren'sche Erkrankung bezeichnet man gutartige Bindegewebswucherungen der Hand. In ihrem Verlauf bilden sich knotige Verdickungen und verhärtete Stränge, anfangs in der Handfläche und später an Daumen und Fingern. Die Verdickungen tasten sich wie (verkürzte) Sehnen. Eine eigentliche Sehnenverkürzung liegt, wie häufig irrtümlich angenommen, nicht vor.
Ursache und Verlauf
Die Dupuytren'sche Erkrankung ist genetisch bedingt. Umstritten ist bis heute, ob eine Zuckerkrankheit (Diabetes mellitus) oder eine Leberschädigung die Krankheitsentwicklung fördern.
Die Entwicklung der Bindegewebswucherungen verläuft in Schüben, wobei sich Aktivitäts- und Ruhephasen abwechseln. Nicht selten wird der erste Schub im Anschluss an ein traumatisches Ereignis beobachtet. Meist finden sich die ersten Veränderungen in der Hohlhand in Form tastbarer Knoten und Stränge. Mit der weiteren Entwicklung treten krankhafte Veränderungen im Verlauf von Daumen und Fingern aus und führen zu zunehmender Verkrümmung. In Spätstadien können die Finger vollständig in die Hand eingeschlagen sein.
Eine wirksame Vorbeugung der Krankheitsentwicklung ist nicht möglich. Die einzige wirksame nichtoperative Maßnahme, die in frühen Stadien die Entwicklung der Erkrankung verlangsamen kann, ist die Behandlung der Hand mit Röntgenstrahlen, die wegen ihrer Nebenwirkungen umstritten ist.
Für weitere Informationen verweisen wir gern auf die Homepage der Deutschen Dupuytren-Gesellschaft.
Häufige Fragen
Ich habe eine Verdickung in der Handfläche bemerkt - was soll ich tun? Treten zum ersten Mal Verhärtungen der Verdickungen in der Handfläche oder an den Beugeseiten der Finger auf, sollte die Diagnose gesichert werden Suchen Sie einen Arzt auf, am besten einen Orthopäden oder Handchirurgen.
Ich habe Symptome einer Dupuytren’schen Erkrankung was könnte es sonst auch sein? Eine Verhärtung kann ganz verschiedener Ursache sein. Möglich in der Hand sind gutartige Bindegewebstumore oder auch einmal ein so genanntes Überbein („Ganglion“), besonders an den Beugeseiten der Finger.
Welche Untersuchungen sind notwendig, damit die Diagnose gestellt werden kann? Keine. Im typischen Fall ist es eine so genannte „Blickdiagnose“. Die ärztliche Untersuchung in der Sprechstunde ist ausreichend. Laboruntersuchungen, Röntgen, Kernspin (MRT) und Computertomogramm (CT) sind nicht notwendig und geben auch keine zusätzlichen hilfreichen Informationen. Manchmal bestehen jedoch außer den Verhärtungen in der Handfläche zusätzliche Symptome wie Schmerzen an den Fingern oder Gefühlsstörungen. Nur in diesen Fällen sind weitere Untersuchungen notwendig um andere, eventuell zusätzlich bestehende krankhafte Veränderungen nachweisen oder ausschließen zu können.
Was kann ich vorbeugend tun, um die Krankheitsentwicklung zu verhindern? Leider nur wenig. Dehnungsübungen für die betroffenen Finger sind nur wenig hilfreich und können die Entwicklung einer Verkrümmung des Fingers nicht wirklich verhindern. Einzige wirksame Maßnahme, die die Krankheitsentwicklung nicht verhindern, sondern verzögern kann, ist die Behandlung mit Röntgenstrahlen mit ihren Vor- und Nachteilen. Fragen Sie Ihren Handchirurgen hierzu.
Kann man konservativ, das heißt ohne Operation behandeln? Eine Röntgenbestrahlung ist eine Maßnahme, die den weiteren Verlauf verzögert. Ein verkrümmter Finger kann mit Röntgenstrahlen nicht begradigt werden. Sie stellt daher eine Option im Anfangsstadium der Erkrankung dar. Ist es zur Verkrümmung gekommen, kommt im Frühstadium eine Unterbrechung des Strangs durch Nadelfasziotomie in Frage. Die Spritzenbehandlung mit Kollagenase („Xiapex“)" ist in der EU weiterhin zugelassen. Das Medikament kann nur nicht in Europa bezogen werden und kann höchstens aus den USA eingeführt werden. Den Bezug des Medikamentes in den USA können wir aber zur Zeit leider nicht gewährleisten.
Wann soll operiert werden? Erst, wenn ein Finger bereits verkrümmt ist. Es besteht eine Veranlagung zu der Erkrankung in allen Fingern beider Hände. Auch eine Operation im Frühstadium kann die Erkrankung nicht heilen; weitere Operationen am operierten Finger sind zu erwarten. Die Komplikationsrate von wiederholten Operationen im gleichen Gebiet ist deutlich höher als beim Ersteingriff - dieser sollte daher nicht zu früh durchgeführt werden. Allerdings sollte auch nicht zu lange gewartet werden. Ist der Finger stark verkrümmt, so ist die Operation technisch schwierig. Möglich ist, dass der Finger dann nicht immer vollständig aufgerichtet werden kann. Bei starker Verkrümmung ist die Haut verkürzt. Zusätzliche operative Maßnahmen wie z.B. eine Hauttransplantation werden notwendig. Komplikationen bei der Wundheilung sind dann häufiger zu erwarten.
Wie dringlich ist der Eingriff? Die Erkrankung verläuft langsam in Schüben, meist über Jahre hinweg. Es besteht keinerlei Dringlichkeit für den Eingriff, der in Ruhe geplant werden soll. Auch nach der Operation sollte Zeit für die Nachbehandlung eingeplant werden.
Was passiert, wenn nicht operiert wird? Die Krankheit schreitet langsam fort - mit und ohne Operation. Sie verläuft typischerweise in Schüben. Ruhephasen können dabei mehrere Jahre andauern, Wachstumsschübe dauern meist einige Monate. In welchem Zeitrahmen dies zu erwarten ist, ist individuell sehr verschieden und kann auch im Voraus nicht festgestellt werden. Grundsätzlich gilt, dass je früher die Krankheit auftritt, umso schneller entwickelt sie sich im weiteren Leben.
Gibt es Gründe gegen eine Operation? Jeder Eingriff hat Risiken. Bei der Dupuytren-Operation kann es zu Wundheilungsstörungen kommen, die den Verlauf verzögern und das Ergebnis in Frage stellen können. In seltenen Fällen kann bei der Operation ein Fingernerv beschädigt werden, was ein Taubheitsgefühl am Finger zu Folge hat. Möglich sind auch Verhärtungen der Operationsnarbe, die sich nur langsam wieder lösen. Komplikationen sind häufiger, wenn zum wiederholten Mal am gleichen Finger operiert wird - hier sollte das Vorgehen genau überlegt werden.
Ist eine Vorbereitung auf den Eingriff notwendig? Ist die Erkrankung sehr ausgeprägt und finden sich kleine Einziehungen der Haut, so können hier durch Feuchtigkeit Unreinheiten bestehen- vor einer Operation ist eine sorgfältige Hautpflege notwendig um Infektionen nach der Operation zu vermeiden.
Was muss ich am Tag der Operation beachten? Nüchtern sein! Alles Notwendige hierzu wurde mit dem Anästhesisten besprochen- auch hinsichtlich Ihrer Medikamente, die am Morgen genommen werden.
Was muss ich nach der Operation beachten? Die Hand ist verbunden und geschient. Häufig ist bei der Operation eine Drainage eingelegt worden, die mit einem Silikonschlauch zu einem Vakuumgefäß geführt wird („Redon-Drainage“). Die Hand sollte am Operationstag geschont werden und nicht längere Zeit herunterhängen. Sind sie zu Hause und tritt etwas Unerwartetes auf, ist der Verband zu eng oder kommt es zu starken Schmerzen, die mit einer Tablette nicht gelindert werden können, suchen Sie Ihren Operateur auf!
Welche Komplikationen können auftreten? Typische, wenn auch seltene Komplikationen während des Eingriffs sind eine Beschädigung der kleinen Nerven und Blutgefäße. Direkt nach der Operation können Probleme mit der Wundheilung auftreten. Eine Nachblutung tritt wenn, dann in der ersten Nacht nach der Operation auf. Eine Störung der Wundheilung mit Schorfbildung oder auch selten einmal ein Infektion tritt nach einigen Tagen auf und kann die Abheilung verzögern. Typisch ist eine Verhärtung der Operationsnarbe in den ersten Wochen nach dem Eingriff. Diese ist in ihrer Ausprägung unterschiedlich und auch nicht von der Ausprägung der Erkrankung oder von der Art der Operation abhängig. Die Verhärtung löst sich dann allmählich im ersten Jahr nach der Operation. Keine eigentliche Komplikation ist des Wiederkehren („Rezidiv“) der Erkrankung mit erneuter Ausbildung von Knoten und Strängen. Dies kann ist auch durch eine besonders gründliche Entfernung der Veränderungen nicht zu verhindern.
Was passiert nach der Operation? Am Folgetag wird der Verband gewechselt. Die weiteren Kontrollen und erforderliche Maßnahmen werden dann verabredet. Im typischen Fall bleibt die Hand einige Tage geschient; die Fäden werden nach 10-12 Tagen gezogen.
Wie ist die Nachbehandlung? Die spezielle Nachbehandlung beginnt bereits während der Wundheilung. Bei stabiler Wunde kann der Finger nach einigen Tagen passiv gestreckt werden. Nach Entfernung der Fäden werden die Bewegungsübungen intensiviert, entweder eigenständig oder unterstützt durch ein Handtherapeuten. Je nachdem, wie gut der Finger beweglich ist, kommen weitere Hilfsmittel, wie eine Dehnungsschiene („Quengel“) oder ein spezieller, nachts getragener Handschuh zur Anwendung. Ist die Narbe verhärtet, helfen Massagen, Narbensalben und evtl. eine Silikonauflage und manchmal ein so genannter Kompressionshandschuh. Ob und welche dieser Behandlungen notwendig sind, ist ganz verschieden und muss individuell abgestimmt werden. Auch die Dauer der Nachbehandlung kann sehr variieren. Fragen Sie Ihren Arzt!
Wann kann ich wieder arbeiten oder Sport treiben? Es hängt von Ihrem Beruf ab und vom Verlauf der Wundheilung. Typischerweise werden der Fäden nach 10 bis 12 Tagen gezogen. Danach bestehen in den meisten Fällen noch kleinere Schorfe im Wundbereich. Vollständig geschlossen sind die Operationswunden meist nach 3-4 Wochen, so dass dann wieder gearbeitet werden kann. Gelegentlich ist auch eine längere Bewegungstherapie notwendig, die den Verlauf über Wochen verzögern kann.
Gibt es eine vollständige Heilung? Nein. Die Erkrankung kann nicht vollständig geheilt werden, die Veranlagung zur Strangbildung bleibt auch nach einem erfolgreichen Eingriff bestehen, unabhängig davon, wie ausgedehnt und „gründlich“ operiert wird. Ob und wann Veränderungen nach einer Operation erneut auftreten, hängt nicht davon ab, inwieweit diese bei der Operation entfernt wurden, sondern von genetischen Faktoren, die nicht beeinflussbar sind.
Mit welchen Dauerfolgen muss ich rechnen? Es bleiben Narben an der operierten Hand. In der unmittelbaren Umgebung der Narben kann ein Taubheitsgefühl bleiben, im komplizierten Verlauf auch an der Fingerkuppe. Es bleibt auch eine gewisse Bewegungseinschränkung, abhängig von der Schwere des Ausgangsbefundes.
Nervenverletzung
„Sensible“ Nervenfasern übermitteln Informationen aus dem Körper zum Gehirn, „motorische“ steuern die Muskulatur. Jeder Nerv enthält sowohl sensible als auch motorische Fasern in unterschiedlicher Verteilung.
Die einzelnen Nervenfasern ("Axone") sind in Bündeln ("Faszikel") von vielen Tausend solcher einzelfasern angeordnet. Ein Nerv besteht aus einer Anzahl solcher Faserbündel und enthält sowohl motorische als auch sensible Fasern. Jeder Nerv ist für die Sensibilität eines bestimmten Körperareals und/oder bestimmte Muskeln zuständig.
Bei einer Durchtrennung eines Nerven kommt es zu einem Ausfall des Gefühls im Bereich des durch den Nerven versorgten Körperareals und/oder zu einer Lähmung der von diesem Nerven versorgten Muskeln.
Wird ein Nerv durchtrennt, bildet sich die Nervenfaser in der Peripherie zurück, nur das Hüllgewebe bleibt bestehen. Stehen sich nach einer Nervendurchtrennung jedoch beide Nervenenden gegenüber, können die vom Körper kommenden Nervenfasern aus dem Stumpf auswachsen, das gegenüberliegende Ende erreichen und entlang der Nervenhüllen wieder das Erfolgsorgan (Haut oder Muskulatur) erreichen. Der Vorgang ist langwierig - eine Wachstumsgeschwindigkeit der Fasern von ca. 1 mm pro Tag ist realistisch.
Stehen die durchtrennten Nervenfasern nicht perfekt gegenüber, bilden die aus dem Nervenstumpf auswachsenden Fasern einen Nervenknoten („Neurom“). Ein solches Neurom kann unter Berührung der über dem Knoten gelegenen Haut sehr schmerzhaft sein.
Bei einer Nervendurchtrennung weichen die durchtrennten Nervenenden zurück. Die zur Regeneration notwendige Gegenüberstellung der Nervenenden ist spontan nicht möglich. Sie kann durch eine Nervennaht erreich werden, die das Hüllgewebe der Nervenstümpfe gegenüberstellt. Unter optimalen Bedingungen findet dann ein Anteil der Fasern ihr Ziel.
Die Funktion erholt sich daher erst nach einem längeren Zeitraum, und dann auch nur unvollständig. Inwieweit sich Gefühl und Muskelkraft erholen, hängt von verschiedenen Faktoren ab:
- Vom Patientenalter: Nur im Kleinkindalter kann eine vollständige Funktionswiederherstellung erreicht werden. Im Erwachsenenalter bleibt immer ein mehr oder weniger großes Funktionsdefizit zurück.
- Von der Art der Verletzung: Während bei einer glatten Schnittverletzung günstige Bedingungen für die Erholung nach einer Nervennaht bestehen, sind nach einer Quetschung oder Zerreißung die Bedingungen schlecht.
- Vom Abstand zwischen der Verletzung und dem versorgten Hautareal. Je größer der Abstand ist, je länger ist die Rückbildungszeit und ungünstiger die Prognose
- Von der Art der Behandlung: Eine erfolgreiche Nervennaht setzt die Möglichkeit zu mikrochirurgischem Operieren voraus: Das Vorhandensein eines Operationsmikroskopes, entsprechende Instrumente und Nahtmaterialien sowie nicht zuletzt einer entsprechenden Ausbildung und Erfahrung des Chirurgen.
Behandlung einer Nervenverletzung
Wichtig ist, bei einer offenen Verletzung eine eventuelle Nervendurchtrennung definitiv festzustellen. Dies ist durch die Untersuchung von Gefühl und Motorik unmittelbar nach der Verletzung möglich.
Ob eine vollständige Nervendurchtrennung, eine teilweise Nervendurchtrennung oder nur eine Nervenquetschung ohne Kontinuitätsdurchtrennung vorliegt, kann nur im Rahmen der operativen Versorgung definitiv festgestellt werden. Während der operativen Versorgung wird entschieden, ob die Nervenenden gleich genäht werden können, oder ob Gründe dagegensprechen, wie dies bei schweren Verletzungsformen möglich ist.
Liegt eine längerstreckige Nervenschädigung vor, kann es möglich sein, dass eine einfache Naht nicht mehr möglich ist. Auch bei einer verspäteten Versorgung Tage nach der Verletzung haben sich die Nervenenden so weit zurückgezogen, dass eine direkte Naht nicht mehr durchgeführt werden kann. Die Wiederherstellung erfolgt dann durch eine so genannte Transplantation: Von einer anderen Körperregion werden Nervensegmente entnommen und zwischen die Stümpfe eingenäht. Die Ergebnisse sind nach einer solchen Transplantation in der Regel etwas ungünstiger als nach einer direkten Nervennaht. Eine Transplantation wird nicht bei der Erstversorgung, sondern erst nach definitiver Heilung der Haut in einem zweiten geplanten Eingriff durchgeführt.
Empfehlung
Eine Nervenverletzung stellte einen medizinischen Notfall dar und muss möglichst frühzeitig festgestellt werden. Sofern die Bedingungen es erlauben soll eine operative Nervennaht durchgeführt werden. Nach einem längeren verstrichenen Zeitraum ohne entsprechende Versorgung kann eine Transplantation zu einer partiellen Wiederherstellung der Funktion führen.
Häufige Fragen
Nach einer Schnittverletzung besteht eine Gefühlsstörung an der Hand; was ist zu tun?
Wird ein durchtrennter Nerv wieder genäht, kann sich das Gefühl zumindest zum Teil wieder erholen.
Diese Möglichkeit ist zeitabhängig, die Versorgung sollte frühestmöglich durchgeführt werden, am besten in den ersten Stunden nach der Verletzung. Sie sollten Daher unmittelbar den Arzt aufsuchen und nicht bis zum nächsten Tag warten.
Welche Untersuchungen sind notwendig, damit die Diagnose gestellt werden kann?
In den meisten Situationen ist die körperliche Untersuchung durch den Arzt ausreichend, um zumindest eine Verdachtsdiagnose stellen zu können. Im Rahmen der Wundversorgung kann dann der Verdacht bestätigt oder ausgeschlossen werden.
Ist die Diagnose unsicher, liegt die Verletzung länger zurück so kann vor einer chirurgischen Versorgung eine so genannte elektophysiologische Untersuchung durch den Neurologen notwendig sein.
Kann man konservativ, ohne Operation behandeln?
Nein. Ist der Nerv durchtrennt, finden die Enden nicht mehr zusammen. Der Gefühlsausfall bleibt größtenteils bestehen.
Nur wenn der Nerv nicht durchtrennt sondern nur gequetscht war, kann er sich ohne chirurgische Maßnahmen erholen.
Welches Operationsverfahren ist das Richtige? Wann soll operiert werden und wie dringlich ist der Eingriff?
Nach einer Nervenverletzung bleibt immer eine Funktionsminderung in unterschiedlichem Grad zurück- entweder in Form einer Gefühlsstörung oder einer muskulären Schwäche. Diese ist am geringsten, wenn eine direkte Naht des Nerven möglich ist.
Eine solche direkte Naht ist nur ein den ersten Tagen nach der Verletzung möglich. Die besten Aussichten bestehen in den ersten Stunden. Eine Sofortoperation ist daher in den meisten Fällen das richtige Verfahren.
Erfolgt die Behandlung erst verzögert nach mehrere Tagen und Wochen, so haben sich die Nervenenden zurückgezogen. Eine direkte Naht ist jetzt aufgrund der Spannung nicht mehr möglich. Die Kontinuität kann durch das Einfügen von Nervensegmenten ("Nerventransplantation") wiederhergestellt werden. Die Resultate sind hier etwas ungünstigen als nach einer direkten Naht.
Was passiert, wenn nicht operiert wird?
War der Nerv vollständig durchtrennt und wird die Nervenverletzung sich selbst überlassen, so ist die Gefühls-und Bewegungsstörung permanent. An der Verletzungsstelle bildet sich schmerzhafter Nervenknoten (so genanntes Neurom) und die Narbe wird berührungsempfindlich.
War der Nerv nur gequetscht, kann er sich mit der Zeit dann erholen, die Funktionsstörung bildet sich allmählich zurück.
Bei einer Teildurchtrennung findet eine graduelle Rückbildung statt entsprechend dem Grad der vorliegenden Schädigung.
Gibt es Gründe gegen eine Operation?
Liegt die Verletzung bereits einige Zeit zurück und ist eine direkte Naht des Nerven nicht mehr möglich, so kann eine teilweise Erholung nur durch eine Transplantation von Nervenfasern erreicht werden. Hierzu ist eine Entnahme von Nervengewebe an anderer Stelle notwendig, wodurch zusätzliche Probleme an er Stelle der Nervenentnahme entstehen können.
Der zu erwartende Nutzen einer Transplantation muss hierzu abgewogen werden. - Fragen Sie Ihren Arzt!
Was muss ich nach der Operation beachten?
Der Arm ist verbunden und geschient. Die Nervenenden wurden mit feinsten Fäden genäht; die Reißfestigkeit der Naht ist anfangs begrenzt. Bewegung ist erst nach Abnahme der Scheine erlaubt.
Welche Komplikationen können vorkommen?
Es handelt sich um eine offene Verletzung, bei der Bakterien eingedrungen sein können; die Entwicklung einer Infektion ist wie bei jeder anderen offenen Verletzung möglich. Trotz rechtzeitiger Operation kann in ungünstigen Fällen die Nervenheilung ausbleiben. Auch ist die Entwicklung einer berührungsempfindlichen Narbe oder eines schmerzhaften Nervenknotens möglich, unabhängig davon, welcher Art der nervenschaden war, ob operiert wurde und welches Verfahren zu Anwendung gekommen ist.
Was passiert nach der Operation und wie ist die Nachbehandlung?
Nach jeder Nervennaht ist in der Anfangsphase eine Ruhigstellung notwendig. Auf die unmittelbare Wundheilung und die Ruhigstellung folgt eine Lokalbehandlung der Narbe. Bei motorischen Lähmungen können auch nach der unmittelbaren Ruhigstellung Schienen zur Anwendung kommen, die bis zur Nervenerholung getragen werden.
Mit der Erholung der Nervenfasern nach Wochen ist dann eine funktionelle Therapie angezeigt. Sowohl das Gefühl als auch die Motorik im betroffenen Areal ist z.B. im Rahmen einer Ergotherapie trainierbar.
Wann kann ich wieder arbeiten und Sport treiben?
Nach der Wundheilung und der anfänglichen Ruhigstellungszeit hängt dies von den eingetretenen funktionellen Beeinträchtigungen nach der Nervenverletzung ab.
Ist die Sportausübung von der Erholung der Nervenfunktion abhängig, wie dies bei der Verletzung eines motorischen Nervs sein kann, so vergehen bis dahin mehrere Monate.
Ist eine vollständige Heilung möglich?
Nur dann, wenn der Nerv bei der Verletzung nicht durchtrennt oder in seiner Struktur beschädigt wurde.
Liegt eine Durchtrennung von Nervenfasern vor, ist auch nach optimalem Behandlungsverlauf nur noch eine graduelle Rückbildung der Funktion zu erwarten. Eine vollständige Nervenheilung ist auch nach optimaler operativer Behandlung nicht mehr möglich.
Operation ambulant

gleiche Zimmer wie in der
Bettenstation.
Auch ambulante Operationen finden in einem "richtigen" OP statt mit den gleichen Hygiene- und Sicherheitstandards statt wie Operationen unter stationären Bedingungen.
Nach einem ambulanten Eingriff können Sie am Tag der Operation das Krankenhaus wieder verlassen. Ein großer Teil der Operationen an der Hand können ambulant durchgeführt werden. Die meisten unserer ambulanten Operation werden in der Praxisklinik Hamburg in Haus 17 C im 4. Stock durchgeführt. Ambulante Eingriffe können sowohl in einer lokalen Betäubung oder einer Vollnarkose durchgeführt werden. Dieses wird individuell präoperativ abgewogen und mit den Patienten besprochen. Im Anschluss an die Narkose müssen sie für eine gewisse Zeit in einem Aufwachraum überwacht werden.
Nach der ambulanten Operation erhalten Sie spezielle Empfehlungen und auch geeignete Schmerzmedikamente. Hochlagerung der Hand und Kühlung erleichtern Beschwerden nach der Operation. Sofern doch irgendein Problem auftreten sollte, können Sie sich in der Notaufnahme des Diakonieklinikums vorstellen oder gegebenenfalls telefonische Rücksprache halten.
Wir möchten auf unser Merkblatt verweisen.
Operation stationär
Viele Operationen an der Hand können ambulant durchgeführt werden. In bestimmten Situationen ist jedoch ein Krankenhausaufenthalt notwendig und sinnvoll. Dies gilt für größere Eingriffe, bei denen eine Überwachung nach der Operation notwendig ist. So können Schwellungszustände und ggf. Blutungen sowie andere Probleme nach der Operation sicher beurteilt und zeitgerecht behandelt werden.
Gelegentlich sind nach der Operation intravenöse Infusionen und intravenöse Medikamentengaben sowie Antibiotika über einige Tage notwendig. Auch eine mehrfach täglich notwendige Krankengymnastik und Handtherapie nach Eingriffen wie einer Sehnen- oder Gelenklösung erfordern einen stationären Aufenthalt.
Eine nicht gesicherte häusliche Versorgung oder andere Erkrankungen, die mit der Handoperation in keinem unmittelbaren Zusammenhang stehen, können ebenfalls Anlass für einen stationären Aufenthalt sein. Hierzu gehören ein schwerer, instabiler Bluthochdruck, eine Zuckerkrankheit mit instabilen Werten oder eine Herzrhythmusstörung.
Wir freuen uns, Sie im Neubau des Diakonieklinikums in ausschließlich Ein- und Zweibettzimmern unterbringen zu können.
In jedem Fall sind wir bestrebt, den Aufenthalt so kurz wie unbedingt notwendig zu halten!
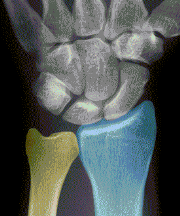
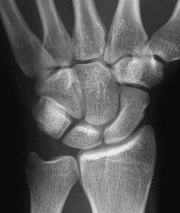
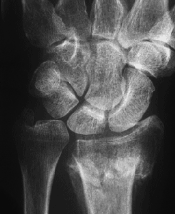
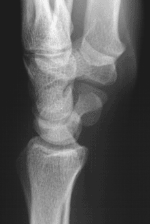
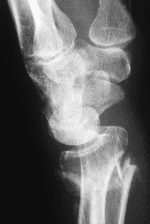
Radiusfraktur
Der handgelenksnahe Speichenbruch ("Distale Radiusfraktur")
Das körperferne Speichenende (blau abgebildet) bildet die Gelenkfläche zu den Handwurzelknochen und damit einen wesentlichen Bestandteil des Handgelenks. Zusammen mit dem Ellenkopf (gelb abgebildet) bildet es die Gelenkflächen des Ellen-Speichengelenks, mit dem die Unterarmdrehung ermöglicht wird.
Der Bruch der handgelenksnahen Speiche ist eine der häufigsten Knochenbrüche überhaupt. Zur Radiusfraktur kommt es bei einem Sturz auf die ausgestreckte Hand. Typischerweise entsteht dabei neben einer Verschiebung der Bruchstücke zu einem Zusammenschieben ("Einstauchung") der Fragmente.
Neben einfachen Bruchformen sind auch komplizierte Brüche mit zahlreichen Bruchstücken und einer Schädigung von gelenkbildenden Knorpelflächen möglich.
Neben dem Knochen selbst können weitere Strukturen beschädigt sein:
- Der Gelenkknorpel des Handgelenks
- Die Gelenkflächen des Ellen-Speichengelenks (Radioulnargelenk) sowie die beteiligten Bänder und Knorpelanteile. Hierzu gehört eine zwischen Ellenkopf und Handwurzel befindliche Knorpelscheibe ("Diskus triangularis")
- Handwurzelknochen und die Handwurzel stabilisierende Bandverbindungen
Weitere Folgen können sein:
- Eine Änderung der Ausrichtung der Gelenkfläche der Speiche
- Eine Längendifferenz zwischen Elle und Speiche, eventuell verbunden mit einer Schädigung der Gelenkfläche des Ellen-Speichengelenks
Behandlung
Ziel der Behandlung ist die knöcherne Heilung der Speiche in ihrer ursprünglichen Form zur Wiederherstellung der Funktion des Handgelenks. In Abhängigkeit vom Bruchtyp gibt es verschiedene mögliche Behandlungsmethoden:
- Die nichtoperative ("konservative") Behandlung Diese besteht in einer Ruhigstellung des Handgelenks in einem Gips- oder Kunststoffverband. Bei einfachen Brüchen ist diese Behandlung ausreichend. Verschobene Brüche müssen vorher eingerichtet ("reponiert"). Sie können dann weiter ohne Operation behandelt werden, wenn das Ergebnis im Gipsverband stabil bleibt. Häufige Röntgenkontrollen sind im Allgemeinen notwendig.
- Die offene Einrichtung und Fixierung mit einer Metallplatte. Kann die Fraktur nicht geschlossen eingerichtet werden, ist eine Operation mit Öffnung des Frakturbereichs notwendig. Die Bruchstücke werden durch direkte Manipulation unter Sicht des Auges eingerichtet. Zur Fixierung wird typischerweise eine kleine Metallplatte verwendet. Es kann jedoch auch eines der beschriebenen Verfahren (Drahtstifte oder Fixateur externe) oder auch eine Kombination verwendet werden. Notwendig ist eine offene Operation bei den Bruchformen, bei denen eine geschlossene Einrichtung nicht mit der erforderlichen Genauigkeit gelingt, was vor allem bei Gelenkbrüchen vorkommt.
- Die geschlossene Einrichtung und Fixierung mit einem äußeren Festhalter ("Fixateur externe") Unter einem Fixateur externe versteht man eine äußere Montage, die mit Gewindeschrauben im Knochen fixiert wird. Auf diese Weise werden die Bruchstücke in der gewünschten Stellung festgehalten. Aufgrund der hohen Stabilität eignet sich die Methode auch für sehr stark instabile, aus vielen kleinen Fragmenten bestehende Frakturen. Links ein normales Handgelenk. Rechts ein Speichenbruch an typischer Stelle. Die Knochenenden sind ineinandergeschoben („eingestaucht“). Durch die Einstauchung ist eine relative Verkürzung der Speiche eingetreten; das Ellenende steht vor und behindert die Unterarmdrehung. Links ein normales Handgelenk in seitlicher Abbildung. Rechts der Bruch der körperfernen Speiche mit Verkippung des Gelenkanteils und der Handwurzel zur Streckseite.
Links ein normales Handgelenk. Rechts ein Speichenbruch an typischer Stelle. Die Knochenenden sind ineinandergeschoben („eingestaucht“). Durch die Einstauchung ist eine relative Verkürzung der Speiche eingetreten; das Ellenende steht vor und behindert die Unterarmdrehung.
Links ein normales Handgelenk in seitlicher Abbildung. Rechts der Bruch der körperfernen Speiche mit Verkippung des Gelenkanteils und der Handwurzel zur Streckseite.
Radiusfraktur-Plattenentfernung
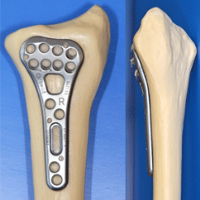
Muss die Platte nach Verheilung der Radiusfraktur wieder entfernt werden?
Bei der operativen Behandlung einer Radiusfraktur wird in den meisten Fällen eine Platte verwendet, die von der Beugeseite der Speiche aus eingesetzt wird. Heilt die Fraktur aus, ist die Platte in mechanischer Sicht nicht mehr notwendig.
Die aktuell verwendeten Platten bestehen aus Titan, das im Körper toleriert wird nur in extrem seltenen Fällen zu allergischen Reaktionen führt. Eventuelle Schmerzen am Handgelenk nach Ausheilung der Radiusfraktur sind daher in aller Regel nicht durch das Metallimplantat versuchsacht, vorausgesetzt, dieses befindet sich in korrekter Lage und Position.
Die Platte liegt unmittelbar unter den Beugesehnen für Daumen, eng benachbart auch zu den Beugesehnen für Zeige- und Mittelfinger.
In seltenen Fällen können diese Sehnen durch die Platte mechanisch irritiert werden - eine entzündliche Reaktion des Sehnengleitgewebes (Sehnenscheide) stellt sich ein. In einigen Fällen führt dies zur allmählichen Auffaserung und dann zum vollständigen Riss der Sehne. Ein solcher Riss kann sich durch Schmerzen bei der Beugung ankündigen, in anderen Fällen tritt er - oft nach Monaten und Jahren - unverhofft nach einer Gelegenheitsursache ein.
Betroffen ist meist die Beugesehne des Daumens. Mit ihrem Riss kommt unmittelbar zur einer Bewegungsstörung des Daumens im Endgelenk.
Ein solcher Sehnenriss kann durch die Form und Lage der Platte begünstigt werden. Er kann jedoch auch bei idealer Plattenlage und optimiertem Plattendesign eintreten und nicht mit letzter Sicherheit vermieden werden.
Allein daher sollte die Platte entfernt werden, sofern keine schwer wiegenden Gründe gegen den zweiten Eingriff sprechen. Dies kann nach 6 Monate gefahrlos erfolgen.
Kommt es durch voluminöse Platten, durch vorstehende Schraubenköpfe oder überlange Schrauben zu einer direkten Sehnenschädigung oder durch eine Fehllage der Schrauben zu einer Behinderung der Gelenkbeweglichkeit, muss das gesamte Material vorzeitig entfernt werden.
Radiusfraktur-Osteosynthese
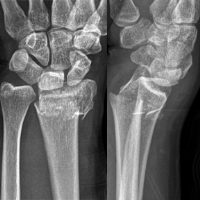
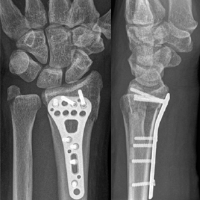
Plattenosteosynthese zur Behandlung von Speichenbrüchen (Radiusfraktur)
Kann eine Radiusfraktur nicht geschlossen eingerichtet werden, ist eine Operation mit Öffnung des Frakturbereichs notwendig.
Auch eine erhebliche Verschiebung der Fragmente zeigt an, dass die Fraktur potentiell instabil ist; auch nach einer erfolgreichen geschlossenen Einrichtung ("Reposition") neigt diese wieder zur Fragmentverschiebung. Häufig der Fall ist dies bei Frakturen mit Gelenkbeteiligung, das heißt, wenn die Frakturlinie in das Gelenk hineinreicht und die Gelenkflächen gegeneinander verschoben sind.
Die Fraktur wird operativ geöffnet, die Bruchstücke durch direkte Manipulation unter Sicht des Auges eingerichtet. Zur Fixierung wird eine kleine Metallplatte verwendet, die meist von der Beugeseite und je nach Frakturtyp gelegentlich auch von der Streckseite des Handgelenks aus angelegt wird.
Nur in seltenen Fällen kann es zusätzlich notwendig sein, Knochengewebe vom Beckenkamm zu übertragen.
Mit der Platte wird eine relativ hohe Stabilität erreicht. Die Verwendung von Plattendesign mit starrer Verbindung zwischen Platte und Plattenschrauben ("Winkelstabilität") sorgt für zusätzliche Festigkeit. Meist ist die Fraktur "übungsstabil", d.h. das Handgelenk kann nach Abheilung der Wunde vorsichtig bewegt werden.
Osteosyntheseplatten bestehen inzwischen meist aus Titan, allergische Reaktionen auf das Metall sind damit sehr selten.
In seltenen Fällen können durch die liegende Platte Sehnenschäden entstehen; Platten zur Osteosynthese am Radius werden daher nach 6 Monaten entfernt.
Vorteile der Plattenosteosynthese:
- Hohe Stabilität, Möglichkeit der frühen Mobilisierung und Verhinderung einer Fehlstellung
- Auch komplizierte Brüche können rekonstruiert werden
Nachteile:
- Bewegungseinschränkung durch Vernarbung und Verklebung nach der Operation
- Komplikationsmöglichkeit der Operation: Sehnen und Nervenschäden
- Notwendigkeit der Plattenentfernung durch zweiten Eingriff
Empfehlung:
Die Osteosynthese mit einer von beugeseitig angelegten winkelstabilen Osteosyntheseplatte stellt inzwischen das Standardverfahren zur Behandlung stark verschobener instabiler Speichenbrüche dar.
Bei wenig verschobenen Brüchen muss der zu erwartenden Nutzen gegen das Operationsrisiko abgewogen werden.
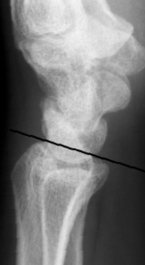
seitlich.Die Linie zeigt
die normale Neigung der
Speiche zur Beugeseite.
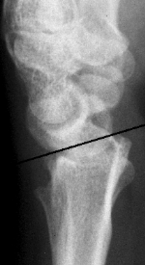
gelenkflächezur Streckseite
nach fehlverheiltem Bruch.
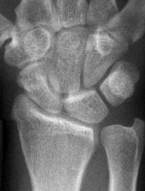
gelenk.
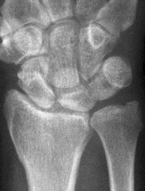
nach Speichenbruch, die zu
einer relativen Überlänge
der Elle geführt hat.
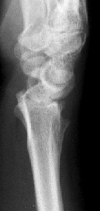
fehlverheiltem Speichenbruch
in seitlicher Abbildung
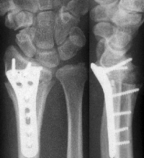
synthese mit beugeseitiger
("winkelstabiler") Osteo-
syntheseplatte.
Radiuskorrektur
Die fehlerhafte Radiusfraktur
Bei einem handgelenksnahen Speichenbruch kann es zu einer erheblichen Verschiebung der Brauchenden kommen. Häufigste Fehlstellung ist die zur Streckseite hin gerichtete Abkippung, bedingt durch eine Einstauchung der Bruchenden. Wird diese durch die Behandlung nicht beseitigt, kommt es zur Ausheilung in einer Fehlstellung.
Mögliche Fehlstellungen nach einem verheilten Speichenbruch sind:
- Eine nach streckseitg gerichtete Verkippung der Gelenkfläche der Speiche
- Eine relative Überlänger der Elle aufgrund der EInstauchung der Speichenfragmente
- Eine Fehlstellung im Gelenk bei einer Fraktur, die in die Gelenkfläche hineinreicht.
Die Symptome sind verschieden in Abhängigkeit von Art und Umfang der Fehlstellung.
Möglich ist eine schmerzhafte Bewegungseinschränkung des Handgelenks; in erster Linie betrifft dies die Beugefähigkeit. Ebenfalls häufig ist eine gestörte Unterarmdrehung mit Schmerzen bei Drehbewegungen.
Behandlung
Wird eine relevante Fehlstellung festgestellt, die zu einer funktionellen Beeinträchtigung oder Beschwerden führt und ist der Zeitraum seit der Verletzung noch nicht zu groß, sollte eine operative Korrektur der Fehlstellung angestrebt werden. Generell ist eine frühe Korrektur anzustreben.
Die Operation besteht aus drei Schritten:
- Der Knochen wird im Bereich der ehemaligen Frakturzone getrennt und die ursprüngliche Stellung möglichst wiederhergestellt.
- Der resultierende Defekt wird mit Knochengewebe von anderer Körperstelle gefüllt, vornehmlich vom vorderen Beckenkamm.
- Eine am Knochen angeschraubte Metallplatte sichert das Ergebnis bis zur knöchernen Heilung
Durch die Verwendung moderner, so genannter winkelstabiler Osteosyntheseplatten kann der Umfang der notwendigen Knochentransplantation stark begrenzt werden. Die Übertragung vom größeren Knochenspänen ist nicht mehr erforderlich.
Röntgen, Computertomografie und Kernspintomografie
Die meisten Röntgenaufnahmen des Armes und der Hand können unmittelbar während des Sprechstundenbesuchs oder stationären Aufenthaltes in unserer Röntgenabteilung angefertigt werden. Hierzu gehören auch alle speziellen Einstellungen der Hand.
Bei bestimmten Verletzungen sind weitergehende Untersuchungen wie Computertomografie (CT) oder eine Kernspintomografie (MRT) notwendig.
Mit einer Computertomografie (CT) wird die Hand geröntgt und rechnerisch in kleinen “Scheiben” abgebildet, die dann getrennt betrachtet werden. Sie dient zur Feststellung von Knochenbrüchen, deren Verlauf dann exakt beurteilt werden kann. Die Computertomografie ist das beste Verfahren zur Darstellung der Knochenfeinstruktur.
Die Kernspintomografie (MRT) ermöglicht eine Darstellung zur Abbildung krankhafter Zustände aller übrigen Gewebe. Im Gegensatz zur Röntgenuntersuchung und Computertomografie, durch die fast ausschließlich Knochen abgebildet werden, sind bei der Kernspintomografie auch alle anderen Strukturen wie Sehnen, Bänder und Nerven sichtbar.
Sattelgelenks-Arthrose
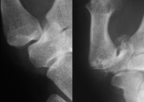
Daumensattelgelenk. Rechts,
bei der schweren Sattel-
gelenksathrose sind die
Gelenkflächen verschmälert und
unregelmäßig.
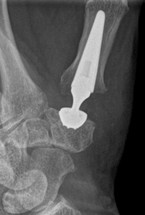
Daumensattelgelenks
("Endprothese") kann in
relativ kurzer Zeit zur
Besserung der Schmerzen
führen.

Daumensattelgelenk.
Arthrose im Daumensattelgelenk
Der Daumen zeichnet sich gegenüber den Fingern durch eine gute Beweglichkeit zwischen der Handwurzel und dem ersten Mittelhandknochen aus: er kann so den Fingern zum Greifen gegenübergestellt werden. Das hierzu notwendige Gelenk (Daumensattelgelenk) ist in allen Richtungen des Raums beweglich. Seine Form erinnert an die eines Sattels mit zwei einander gegenübergestellten sattelförmigen Gelenkflächen.
Die Abbildung links zeigt ein gesundes Daumensattelgelenk. Bei der schweren Sattelgelenksarthrose rechts sind die Gelenkflächen verschmälert und unregelmäßig. Der Mittelhandknochen ist teilweise aus dem Gelenk herausgewandert.
Die Sattelgelenksarthrose (“Rhizarthrose”) ist eine der häufigsten Verschleißerkrankungen der Hand. Sie tritt im mittleren und höheren Lebensalter auf.
Ihre Entstehung und Entwicklung ist anlagebedingt; eine spezielle Ursache für die Arthroseentstehung ist nicht bekannt. Der Verlauf kann auch durch vorbeugende Maßnahmen nicht entscheidend beeinflusst werden.
Häufige Symptome sind Schmerzen an der Basis des Daumens beim festen Zufassen. Es kommt zum plötzlichen Fallenlassen von Gegenständen durch einschießende Schmerzen. In späten Stadien steift das Sattelgelenk ein; es entwickelt sich eine Instabilität im nachfolgenden Daumengrundgelenk, die zu zusätzlichen Beschwerden führen kann.
Eine Röntgenuntersuchung des Daumensattels in zwei Ebenen ist zur Diagnosestellung ausreichend.
Behandlung
In Frühstadien kann eine konservative Behandlung die Beschwerden lindern. Zu den häufig angewandten konservativen Verfahren gehören:
- Eine vorübergehende Schienenruhigstellung des Daumensattelgelenks
- Medikamenteninjektion in das Gelenk (meist ein Kortisonpräparat oder Hyaluronsäure)
- Strahlentherapie meist in Form einer Injektion von radioaktivem Material in das Gelenk (so genannte Radiosynoviorthese).
Die Wirksamkeit einer konservativen Behandlung ist von unterschiedlicher Dauer, der Erfolg im Einzelfall sehr unterschiedlich. Das Fortschreiten der Arthrose kann, wie bei anderen Arthroseformen, durch die konservative Behandlung nicht beeinflusst werden.
An operativen Behandlungsmöglichkeiten stehen zur Verfügung:
- Die arthroskopische Gelenktoilette
- Einsetzen eines künstlichen Sattelgelenks (“Endoprothese“)
- Die Entfernung des das Sattelgelenk bildenden ersten Handwurzelknochens (“Arthroplastik“)
- Versteifung des Sattelgelenks
Arthroskopie des Daumensattelgelenks
Bei der sogenannten arthroskopischen Gelenktoilette wird mit sehr kleinem Instrumentarium das Gelenk gespiegelt und wenn nötig entzündete Innenhaut und beschädigte Knorpelanteile entfernt.Der Erfolg dieser Maßnahme ist vorübergehend. In manchen Fällen kann so eine größere operative Maßnahme hinausgezögert werden.
Endoprothese
Der Einsatz eines künstlichen Daumensattelgelenks (“Endoprothese”) kann in relativ kurzer Zeit zur Besserung der Schmerzen führen (siehe Abbildung).
Seit ca. zehn Jahren gibt es im Aufbau deutliche verbesserte Prothesen, die aus drei Modulen bestehen und somit eine bessere Beweglichkeit haben.
Auch die Haltbarkeit (Standzeit) dieser modularen Prothesen erweist sich als sehr gut, es zeigen sich deutlich weniger Lockerungen und Luxationen der Prothese als bei älteren Modellen.
Ein großer Vorteil der Prothese ist der Erhalt der Länge des Daumens verbunden mit einer deutlich schnelleren Genesung, damit auch mit einer frühzeitigen Gebrauchsfähigkeit der Hand im Alltag und Beruf.
Auf Grund des modularen Aufbaues der Prothese verbleibt als Korrektiv bei Problemen mit der Prothese die Resektionsarthroplastik (s.u.).
Resektionsarthroplastik
Mit der Entfernung des ersten Handwurzelknochens (“Os trapezium”) kann eine Besserung der Schmerzen unter Erhalt der Beweglichkeit erzielt werden („Resektionsarthroplastik”).
Aus einer solchen Resektionsarthroplastik resultiert in den meisten Fällen eine deutliche Schmerzlinderung, gegenüber einem gesunden Daumensattelgelenk eine Kraftminderung, die Beweglichkeit wird jedoch wieder verbessert. Nachteilig ist der lange Zeitraum, bis nach der Operation wieder ein kraftvolles Zufassen möglich ist. Der Erfolg ist hier nachhaltig. Eine Verschlechterung in der Zukunft ist nicht zu befürchten. Folgeoperationen sind in wenigen Fällen nur dann erforderlich, wenn der Eingriff nicht zu einer ausreichenden Schmerzbefreiung geführt hat. Die Resektionsarthroplastik stellt zur Zeit noch das operative Standardverfahren zur Behandlung der schmerzhaften Sattelgelenksarthrose dar. Auch nach gelungener Arthroplastik vergeht ein längerer Zeitraum bis zu schmerzfreien Belastbarkeit. Meist muss man mit einer Zeitspanne von drei bis sechs Monaten rechnen. In einzelnen Fällen können trotz technisch einwandfreier Operation Beschwerden ohne erkennbare Ursache fortbestehen.
Arthrodese
Die Versteifung („Arthrodese“) des Sattelgelenks führt zu einer Schmerzlinderung ohne Stabilitätsminderung, jedoch auch zu einem vollständigen Verlust der Beweglichkeit.
Empfehlung
Im Anfangsstadium kann konservativ behandelt werden. Eine Schiene ist zwischenzeitlich hilfreich, schmerzlindernde und entzündungshemmende Medikamente können vorübergehend Erleichterung verschaffen
Eine Operation empfiehlt sich, wenn:
- andauernde Schmerzen bestehen
- eine Beeinträchtigung bereits bei alltäglichen Arbeiten besteht
- Schmerzmittel über einen längeren Zeitraum notwendig sind
Im Anfangsstadium der Veränderungen kommt eine arthroskopische Gelenktoilette in Frage.
Häufige Fragen
Ich habe Schmerzen am Daumen beim festen Zufassen bemerkt - was soll ich tun?
Schmerzen am Daumen können verschiedener Ursache sein. Es muss nicht immer eine Arthrose am Daumendsattelgelenk vorliegen. Sind die Beschwerden dauerhaft, hilft nur eine ärztliche Untersuchung und Abklärung.
Ich habe Symptome einer Sattelgelenksarthrose - was könnte es außerdem noch sein?
Eine ganze Reihe verschiedener Erkrankungen kann zu Schmerzen am Daumen führen. Dazu gehören Veränderungen an den Sehnenscheiden der Beuge- und Strecksehnen, Veränderungen der Nerven wie ein Karpaltunnelsyndrom oder auch entzündliche Erkrankungen des Bindegewebes.
Welche Untersuchungen sind notwendig, damit die Diagnose gestellt werden kann?
Mit einer körperlichen Untersuchung und einer einfachen Röntgenuntersuchung des Daumens kann die Diagnose in den meisten Fällen eindeutig gestellt werden.
Was kann ich vorbeugend tun, um die Krankheitsentwicklung zu verhindern?
Bei der Arthrose des Daumensattels handelt es sich um eine anlagebedingte Erkrankung. Ihre Entwicklung kann durch vorbeugende Maßnahmen nicht entscheidend beeinflusst werden.
Kann man konservativ, das heißt ohne Operation behandeln?
Eine konservative Behandlung kann zur Linderung arthrosebedingter Schmerzen führen. Die Veränderungen am Gelenk selbst werden dabei nicht verändert. Zu den konservativen Optionen gehören:
Injektion von entzündungshemmenden Substanzen in das Gelenk, die Röntgenbehandlung oder auch die vorübergehende Immobilisation durch Schienen.
Wann soll operiert werden?
Der Zeitpunkt einer operativen Behandlung wird ganz wesentlich durch die Intensität der Beschwerden, weniger durch die Ausprägung der Veränderungen am Gelenk bestimmt. Bestehen Schmerzen schon bei geringer Beanspruchung, bleibt die Wirksamkeit einer konservativen Behandlung aus oder sind Schmerzmittel über einen längeren Zeitraum erforderlich, sind dies Gründe für eine operative Behandlung.
Wie dringlich ist der Eingriff?
Eine Arthrose entwickelt sich langsam über viele Jahre. Eine eventuelle operative Behandlung kann in Ruhe geplant werden – abgesehen von der Schmerzintensität besteht keinerlei Dringlichkeit.
Was passiert, wenn nicht operiert wird?
Die Schmerzen sind anhaltend, die Beweglichkeit des Sattelgelenks nimmt ganz allmählich weiter ab. Auch kommt zu einer Instabilität des zweiten angrenzenden Daumengelenks („Daumengrundgelenk“), die zu weiteren Beschwerden führen kann.
Gibt es Gründe gegen eine Operation?
Die Operation führt nicht immer zu einem perfekten Ergebnis. Auch nach einer Operation können im ungünstigen Fall Schmerzen und eine Funktionseinschränkung in unterschiedlichem Schweregrad verbleiben. Ein Eingriff im Anfangsstadium ist daher nicht angebracht.
Was muss ich am Tag der Operation beachten?
Die Operation findet in einer Vollnarkose oder einer Armbetäubung statt. Hinsicht Essen und Trinken wurde mit dem Narkosearzt gesprochen. Wird der Eingriff ambulant durchgeführt, kann man anschließend kein Fahrzeug führen.
Was muss ich nach der Operation beachten?
Der Arm sollte nicht längere Zeit herunterhängen, um Schwellungen zu vermeiden. Treten starke Schmerzen auf, kann dies an einem Bluterguss oder auch an einem zu engen Verband liegen. Nehmen Sie Kontakt mit Ihrem Operateur auf.
Welche Komplikationen können auftreten?
Wundkomplikationen oder eine Infektion sind selten. Ein Taubheitsgefühl in der unmittelbaren Nähe der Operationsnarbe ist häufig. Belastungsbeschwerden gehen in den Wochen nach dem Eingriff langsam graduell zurück und werden meist deutlich gelindert. In manchen Fällen bleibt eine Instabilität mit Kraftmangel und Schmerzen beim festen Zufassen.
Wie ist die Nachbehandlung?
Nach der Operation wird zur Ruhigstellung eine Schiene angelegt. Die Fäden werden nach 10-12 Tagen entfernt. Die Schiene bleibt drei Wochen, anschließend wird mit Bewegungsübungen begonnen.
Wann kann ich wieder arbeiten oder Sport treiben?
Dies hängt sehr von der Tätigkeit ab. Büroarbeit kann nach 4-6 Wochen wieder möglich sein. Bis zur schmerzfreien vollen Belastbarkeit des Daumens können 3-6 Monate vergehen.
Joggen ist nach Abnahme der Schiene 3 Wochen nach der Operation möglich. Bis zur schmerzfreien vollen Belastbarkeit des Daumens können 3-6 Monate vergehen.
Ob nach einer Resektionsarthroplastik wieder die volle sportliche Belastbarkeit der Hand eintritt hängt von der Sportart ab und kann im Einzelfall nicht sicher vorausgesagt werden.
Fragen Sie Ihren Arzt!
Mit welchen Dauerfolgen nach der Operation muss ich rechnen?
Im Normalfall ist der Daumen im Rahmen alltäglichen Verrichtungen weitgehend schmerzfrei. Gegenüber einem gesunden Daumen ist die grobe Kraft etwas vermindert.
In ungünstiger Situation können Schmerzen unterschiedlicher Intensität verbleiben.
Schnellender Finger
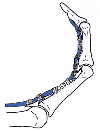
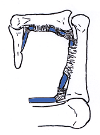

Die von den Unterarmmuskeln kommenden Sehnen verlaufen zusammen mit einem Hüllgewebe („Sehnenscheide“) zu den Mittel- und Endgliedern der Finger oder zum Endglied des Daumens. An den Fingern werden die Sehnen zusammen mit ihren Sehnenscheiden in einem bindegewebigen Kanal eng am Knochen geführt. Dieser beginnt etwa in der Mitte der Hohlhand und reicht bis zu den Fingerendgelenken. Er wird an seinem Beginn in der Hohlhand und an bestimmten Stellen in seinem Verlauf durch straffe Faserzüge verstärkt (die so genannten Ringbänder).
Entsprechend einem Bogenzugprinzip gewährleisten die Ringbänder bei der Fingerbeugung die Spannung der Sehne, die sich nicht vom Knochen abheben kann. Kommt es zu einer Beschädigung der ersten beiden Ringbänder im Rahmen einer Verletzung, kann der Finger nicht mehr vollständig bis zur Faust gebeugt werden.
Bei vielen Menschen entwickelt sich im Laufe des Lebensalters eine gewisse Verdickung der Sehnen und Sehnenscheiden. Diese kann Bewegungsschmerzen und im weiteren Verlauf ein Schnappen bei der Bewegung des Fingers zur Folge haben.
In schweren Fällen kann es zu einer Blockierung des Fingers in Beuge- oder Streckstellung kommen.
Behandlung
Die konservative Behandlung besteht in Form einer Kortisoninjektion in die Ringbandumgebung und kann die Verdickung der Sehne vorübergehend bessern. Meist treten die Symptome nach einiger Zeit wieder in gleicher Form auf. Wiederholte Kortisoninjektionen können eine Beschädigung der Sehne und im schlimmsten Fall zu einem Riss der Sehne führen.
Die operative Behandlung besteht in der Durchtrennung ("Spaltung") des ersten Ringbandes ("A1-Ringbandspaltung"). Das Schnappen wird zuverlässig beseitigt. Nur bei ausgeprägter Sehnenverdickung kann in seltenen Fällen ein angedeutetes Restschnappen zurückbleiben, das im weiteren Verlauf meist auch verschwindet.
In manchen Fällen kommt es nach der Operation zu einer, in der Regel vorübergehenden, Bewegungseinschränkung des Fingers. Sie ist verursacht durch eine längerstreckige Verdickung der Sehne und einer relativen Enge beim Eintritt des verdickten Sehnenanteils in das zweite (A2) Ringband. In diesen Fällen kann der Finger in den ersten Wochen nach der Operation nicht vollständig gestreckt werden. Diese Veränderungen bilden sich normalerweise in den ersten Wochen nach der Operation allmählich zurück.
Sehnenverletzung
Sehnenverletzungen an der Hand entstehen meist durch Schnittverletzungen mit scharfen Gegenständen oder zerbrochenem Glas.
Sehnen und Bänder gehören zu den langsam wachsenden und heilenden Geweben. Die Zeit bis zur vollständigen Heilung einer genähten Sehne beträgt mindestens 12 Wochen.
Durchtrennte oder gerissene Sehnen können durch eine chirurgische Naht wieder vereinigt werden. Eine Sehnennaht hat anfangs eine begrenzte Zugfestigkeit und würde unter normaler Belastung in kurzer Zeit wieder nachgeben. Die volle Zugfestigkeit entsteht erst wieder durch das Zusammenwachsen der Sehnenstümpfe. In der Zeit bis zum Zusammenwachsen kann daher nicht belastet werden. Gleichzeitig neigt die Nahtstelle zur Verwachsung mit der Umgebung. Daher ist eine frühzeitige Bewegung der Nahtstelle notwendig, um das Entstehen der Verwachsungen und damit eine Bewegungseinschränkung zu vermeiden.
Die richtige Nachbehandlung, d. h. ausreichende und rechtzeitige Mobilisation einerseits sowie Entlastung andererseits ist entscheidend für den Erfolg und die später ungestörte Funktion. Gerade bei Sehnenverletzungen ist daher die Nachbehandlung mindestens von gleicher Wichtigkeit wie die Operation. Ein gutes Ergebnis wird nur dann erzielt, wenn ein optimales Operationsergebnis von korrekter Nachbehandlung über einen längeren Zeitraum gefolgt ist. Je nach betroffener Sehne sind nach der chirurgischen Versorgung hierzu besondere Schienen und eine spezielle Übungstherapie notwendig.
Auch bei optimaler Behandlung wird nicht immer ein perfektes Ergebnis erzielt. Nicht selten kommt es zu Bewegungseinschränkungen und Gelenksteifen der betroffenen Finger. Hier sind zu einem späteren Zeitpunkt funktionsverbessernde Maßnahmen möglich.
Zu den operativen funktionsverbessernden Maßnahmen gehören:
- Sehnen-, Narben und Gelenklösung
- Sehnenersatz durch Transplantation oder Umlagerung
- Versteifung eines verkrümmten und nicht mehr mobilisierbaren Fingergelenks
Operative funktionsverbessende Maßnahmen werden erst nach Narbenlockerung frühestens einige Monate nach der Verletzung durchgeführt.
Skidaumen
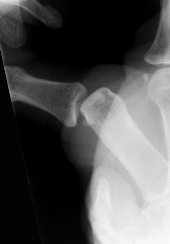
Unter einem so genannten Skidaumen versteht man den Riss des innenseitigen („ulnaren“) Seitenbands am Daumengrundgelenk.
Kommt es zu einem Sturz beim Skifahren, bei dem der Daumen in der Schlaufe des Skistocks hängenbleibt, so wird dieser gewaltsam nach außen und hinten umgeknickt. Es resultiert ein Riss des Seitenbandes mit einer seitlichen Instabilität, manchmal auch zusätzlich ein Riss der beugeseitigen Gelenkkapsel. Aufgrund der besonderen Anatomie des Daumengrundgelenks kann sich das Seitenband bei der Verletzung vollständig verlagern und liegt dann über der Strecksehne („Stener-Läsion“). Eine spontane Heilung ist in dieser Situation nicht mehr möglich.
Heilt die Verletzung nicht aus, so ist eine dauerhafte Greifstörung die Folge: Beim festen Griff zwischen Zeigefinger und Daumen knickt dieser nach außen weg, so das ein sicheres Zufassen nicht mehr möglich ist. Auf lange Sicht kann es zu einer Fehlbelastung des Gelenks mit Knorpelschäden und damit zur Entwicklung einer Arthrose kommen.
Die Diagnose eines so genannten Skidaumens wird durch die körperliche Untersuchung gestellt. Charakteristisch ist die so genannte Aufklappbarkeit des Gelenkspalts: Der Daumen kann über das normale Maß hinaus nach außen weggeklappt werden. Dokumentiert wird dies mit einer so genannten gehaltenen Röntgenaufnahme, bei der der Daumen in der Verletzungsrichtung belastet wird. Klappt dieser aus dem Gelenk heraus und zwar mehr als der unverletzte andere Daumen, so kann auf eine Bänderschädigung geschlossen werden. Hilfreich ist eine Kernspintomografie (MRT) oder auch eine Ultraschalluntersuchung, bei der das Seitenband direkt abgebildet wird.
Behandlung
Die Behandlung richtet sich nach der Verletzungsschwere. Sind nur Anteile des Seitenbandes betroffen, kann der Riss ohne eine operative Naht ausheilen. In diesem Fall wird der Daumen in einer Schiene immobilisiert. Bei einem vollständigen Riss sämtlicher Anteile des Seitenbands mit Instabilität und Verlagerung des Bandes sollte es durch einen operativen Eingriff wieder fixiert werden.
Im Anschluss an die Operation wird der Daumen für ca. 6 Wochen in einer Schiene immobilisiert.
Wird bei einen vollständigen Bänderriss und Verlagerung des Bandes keine Bandnaht durchgeführt, kommt es zu einer bleibenden Instabilität des Daumengrundgelenks. Beim festen Zugreifen verkippt der Daumen nach außen, eine Griffunsicherheit resultiert.
Die Erfolgsaussichten der Operation sind zeitabhängig. Eine direkte Naht oder Fixation des Seitenbands ist in den ersten Wochen nach der Verletzung möglich. Ganz allmählich bilden sich dann die Bandanteile zurück. Nach ca. 3-6 Wochen ist eine direkte Naht nicht mehr möglich.
Die Stabilität kann dann durch einen Bandersatz mit einer Sehne wiederhergestellt werden. Gegenüber einer direkten Naht ist die Operation hier komplizierter, das ergebnisweniger sicher vorherzusagen
Empfehlung
Die Diagnose eines ulnaren Seitenbandrisses sollte zeitnah nach der Verletzung des Daumens gestellt werden.
Partielle Rupturen werden konservativ behandelt; bei kompletter Ruptur mit Instabilität sollte zeitnah operiert werden.
Häufige Fragen
Ich bin mit dem Daumen umgeknickt - was soll ich tun?
Schmerzt der Daumen beim Greifen, ist er angeschwollen, so suchen Sie Ihren Arzt auf. Nur er kann feststellen, ob etwas mit dem Gelenk passiert ist.
Ich bin mit dem Daumen umgeknickt - was könnte passiert sein?
Die Kapsel kann gerissen sein, oder zusätzlich auch eines der seitlichen stabilisierenden Bänder. Gelegentlich gibt es Knochenbrüche im Gelenkbereich.
Die Behandlung ist grundverschieden, eine genaue Diagnose ist notwendig.
Welche Untersuchungen sind notwendig, damit die Diagnose gestellt werden kann?
Bei der körperlichen Untersuchung werden Beweglichkeit und Stabilität geprüft; manche Kapsel- und Bandverletzungen können bereits so festgestellt werden. Eine Fraktur wird im Röntgenbild abgebildet. Eine Stabilitätsprüfung kann unter dem Röntgenschirm durchgeführt werde (so genannte gehaltene Aufnahme).
Bei unklarer Diagnose ist eine Kernspintomografie hilfreich.
Kann ein Seitenbandriss am Daumengrundgelenk konservativ, das heißt ohne Operation behandelt werden?
Ist das Band teilweise oder vollständig gerissen, jedoch nicht nach hinten umgeschlagen, so kann es ohne einen operativen Eingriff heilen. Manchmal ist das gerissene Band jedoch nach hinten umgeschlagen (so genannte Stener-Läsion). In diesen Fällen ist eine Heilung ohne Operation nicht möglich.
Was passiert bei der Operation?
Das Band ist nicht in sich sondern am Ansatz am Knochen abgerissen. Man setzt einen Knochenanker ein, der mit einer Naht versehen ist. Mit dem Faden wird der Bandstumpf an korrekter Stelle wieder am Knochen angelegt und kann dann hier anheilen.
Wann soll operiert werden und wie dringlich ist der Eingriff?
Die Heilungschancen sind bei einer Operation in den ersten Tagen nach Verletzung am besten. Kann nicht sofort nach der Verletzung operiert werden, kommt es zu einer Schwellung am Gelenk. Es kann ratsam sein, einige Tage bis zur Abschwellung zu warten. Man sollte nicht unnötig lange zuwarten, schon im Laufe weniger Wochen kommt es zur Vernarbung der Bandenden und die Heilungschancen werden deutlich schlechter.
Was passiert, wenn nicht operiert wird?
Nach einem vollständigen Seitenbandriss, bei dem das Band nach hinten umgeschlagen ist, bleibt ein instabiles Gelenk zurück.
Greift man mit dem Daumen fest zu, weicht dieser im Gelenk nach außen aus. Man kann dies im gewissen Umfang im Alltag kompensieren, meist ist es jedoch stark störend.
Gibt es Gründe gegen eine Operation?
Jeder Eingriff hat Risiken. Es kann zu Verklebungen zwischen Bändern und Strecksehnen kommen die zu einer gewissen Einschränkung der Beweglichkeit des Daumens führen. In den meisten Fällen ist diese gering ausgeprägt.
Was muss ich am Tag der Operation beachten?
Nüchtern sein. Alles Wesentliche wurde bereits mit dem Anästhesisten besprochen.
Was muss ich nach der Operation beachten?
Die Operationswunde ist verbunden, der Daumen geschient. Besteht eine Enge im Gipsverband oder treten starke Schmerzen trotz Schmerzmittel auf, suchen sie ihren Operateur auf!
Welche Komplikationen können auftreten?
Wundkomplikationen sind selten. Wird zu früh bewegt, kann das genähte Band wieder reißen, so dass die Instabilität fortbesteht. Eine Bewegungseinschränkung von Daumengrund- und Endgelenk nach der Operation ist durch Sehnenverklebungen verursacht; sie ist meist gering ausgeprägt und funktionell nicht störend.
Was passiert nach der Operation und wie ist die Nachbehandlung?
Nach 10-12 Tagen werden die Fäden entfernt. Der Daumen bleibt für 6 Wochen geschient. Danach beginnt die Mobilisierung und eventuell auch eine Physiotherapie.
Wann kann ich wieder arbeiten oder Sport treiben?
Der Daumen kann erst nach Entfernung der Schiene wieder allmählich belastet werden.
Büroarbeit mit Tragen der Schiene ist nach Entfernung der Fäden möglich. Vollbelastung im Sport ist erst nach 3 Monaten sinnvoll.
Gibt es eine vollständige Heilung?
Meist kommt es zur Wiederherstellung der Stabilität im Gelenk. Eine vollständige Heilung ist möglich und abgesehen von einer geringen Bewegungseinschränkung auch wahrscheinlich.
Mit welchen Dauerfolgen muss ich rechnen?
Heilt das Band nicht an, wird das Gelenk instabil. Bleibt die Instabilität bestehen, kann es zu einer schmerzhaften Arthrose des Damengrundgelenks kommen. Eine Bewegungseinschränkung von Daumengrund- und Endgelenk durch Sehnenverklebungen nach der Operation ist meist gering ausgeprägt und funktionell nicht störend.
SL / Bänderriss-Handwurzel
Bandverletzung des Handgelenks (Skapho-lunärer Bänderriss, „SL-Bandruptur“)
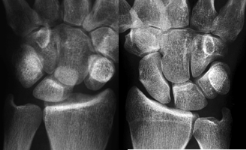
Links sind Kahnbein und Mondbein
nach dem Riss des SL-Bands auseinandergerissen.
Bandverletzung des Handgelenks (Skapho-lunärer Bänderriss, „SL-Bandruptur“)
Das Handgelenk ermöglicht die Bewegung der Hand gegenüber dem Unterarm. Es besteht aus den Unterarmknochen Elle und Speiche und der Handwurzelknochen, die in zwei Reihen angeordnet sind. Bei der Beugung und Streckung des Handgelenks bewegen sich die Handwurzelknochen gleichsinnig in der jeweiligen Bewegungsrichtung.
Unter den Handwurzelknochen nehmen die beiden zentralen Knochen Kahnbein („Os scaphoideum“) und Mondbein ("Os lunatum") eine zentrale Rolle ein. Sie sind größtenteils von Gelenkknorpel überzogen. Eine besondere Rolle nimmt dabei die Bandverbindung zwischen diesen Knochen ein. Im Normalfall hält dieses Band (SL-Band) die beiden Handwurzelknochen eng zusammen. Eine gewaltsame Überstreckung des Handgelenks kann zum Riss dieses Bandes führen.
Ein Riss dieses Bandes bewirkt ein Auseinanderweichen der beiden Knochen. Die resultierende Fehlstellung bewirkt eine Fehlbelastung des Gelenkknorpels. Auf lange Sicht kommt es zur Verminderung der Korpeldicke bis zum vollständigen Knorpelverlust mit allmählicher Deformierung der Gelenkflächen. Über Jahre entsteht so eine Arthrose des Handgelenks.
Nicht immer ist eine SL-Band-Läsion (Riss oder Lockerung) verletzungsbedingt. Altersbedingte Veränderungen können auch allmählich über Jahre zu einem Bänderriss führen. In dieser Situation ist sie meist beidseitig vorhanden. Im Einzelfall ist es gelegentlich schwierig, zwischen den Folgen einer Verletzung und vorbestehenden Veränderungen zu unterscheiden.
Die Symptome eines solchen Risses skapho-lunären Bandes („SL-Band“) sind anfangs meist nicht sehr ausgeprägt. Im Vordergrund stehen Schmerzen beim Aufstützen und auch beim festen Zufassen. Gelegentlich gehen diese Beschwerden auch in den ersten Wochen und Monaten nach der Verletzung zunächst einmal zurück.
Ganz allmählich entwickelt sich durch die Fehlbelastung eine Arthrose. In manchen Fällen dauert diese über viele Jahre und Jahrzehnte. Schleichend entwickeln sich Schmerzen am Handgelenk sowie eine langsam zunehmende Bewegungseinschränkung.
Die Diagnose einer traumatischen SL-Band Läsion ist auch bei einer frischen Verletzung nicht immer leicht zu stellen. Hat man nach einer typischen Verletzung den Verdacht, werden Röntgenaufnahmen beider Handgelenke angefertigt, um die Stellung der Handwurzelknochen miteinander vergleichen zu können. Bestimmte Röntgenaufnahmen unter Belastung können die Fehlstellung der Handwurzel besser darstellen.
Eine Kernspintomografie („MRT“) ergibt weitere Hinweise. Die direkte Abbildung des gerissenen Bandes ist damit gelegentlich möglich, kann aber bei der sehr geringen Größe des Bandes auch im MRT durchaus schwierig sein.
Definitiv festgestellt wird eine Bandruptur durch eine Arthroskopie (Spiegelung) des Handgelenks. Der Gelenkinnenraum mit den Bändern kann hier direkt eingesehen und das Band mit einem kleinen Tasthaken untersucht werden. Nur so kann zwischen einer vorbestehenden Lockerung und einem verletzungsbedingten Riss unterschieden werden.
Behandlung
Die Behandlung einer solchen Bandruptur richtet sich nach der Schwere der Verletzung und der eingetretenen Fehlstellung der Handwurzel, außerdem nach der Zeitspanne zwischen Verletzung und Diagnosestellung. In den ersten Wochen nach dem Unfall ist eine operative Naht des Bandes noch möglich. Danach ist ein plastischer Ersatz des Bandes mit einem Sehnenstreifen noch erfolgversprechend. Bei einer länger zurücklegenden Verletzung kann eine bestimmte Form der Teilversteifung der Handwurzel („STT-Arthrodese“) angebracht sein um die Stellung der Handwurzelknochen wieder korrigieren.
Ist eine Arthrose bereits eingetreten, ist eine Wiederherstellung nicht mehr sinnvoll. Hier stehen Maßnahmen zur Linderung arthrosebedingter Schmerzen im Vordergrund.
Häufige Fragen
Ich bin auf die Hand gestürzt, seitdem schmerzt das Handgelenk beim Aufstützen. Was ist zu tun?
Es kann sich um eine harmlose Verstauchung handeln. Es könnte jedoch auch ein Bänderriss sein oder ein Bruch eines Handwurzelknochens.
Sie sollte die Beschwerden abklären lassen!
Welche Untersuchungen sind notwendig, damit die Diagnose gestellt werden kann?
Nach der körperlichen Untersuchung durch den Arzt werden Röntgenaufnahmen angefertigt. Ergeben sich Hinweise dafür, dass ein Bänderriss vorliegt werden Aufnahmen der Gegenseite angefertigt. Röntgenaufnahmen und Belastung ergeben Hinweise darauf, ob eine Beweglichkeit zwischen den Handwurzelknochen vergrößert ist. Ist keine Klarheit vorhanden, wird ein Kernspintomogramm angefertigt.
Zur Planung der Behandlung kann es dann notwendig sein, eine „Spiegelung“, d.h. eine Arthroskopie des Handgelenks durchzuführen.
Kann man konservativ, ohne Operation behandeln?
Ist das Band gerissen, können die Enden „von selbst“ nicht mehr zusammenwachsen. Allerdings muss das Band nicht zwingend genäht werden - Nutzen und Risiken sind abzuwägen.
Fragen Sie Ihren Arzt!
Welches Operationsverfahren ist das Richtige?
Es hängt wesentlich vom Zeitinterwall zwischen Verletzung und Diagnosestellung ab. Bei einer frischen Ruptur werden die Bänder genäht, die Handwurzelknochen mit Stiften vorübergehend fixiert. Liegt die Verletzung Monate zurück, kann eine direkte Naht nicht mehr erfolgversprechend durchgeführt werden. Das Band wird dann durch Sehnenmaterial ersetzt werden.
Wann soll operiert werden und wie dringlich ist der Eingriff?
Bei einer frischen Verletzung sollte zeitnah operiert werden, d.h. in den ersten Wochen. Liegen Monate zurück, kann man sich Zeit lassen.
Was kann passieren, wenn nicht operiert wird?
Ganz allmählich, im Lauf von Jahren, führt die Fehlstellung der Handwurzelknochen zum Knorpelabrieb und mit zur Arthrose.
Gibt es Gründe gegen eine Operation?
Der Erfolg der Operation ist unsicher. Oft heilen die genähten Bänder nicht vollständig zusammen. Auch ist operationsbedingt mit einer Bewegungseinschränkung des Handgelenks zu rechnen.
Was muss ich am Tag der Operation beachten?
Über den Ablauf wurde in der Sprechstunde gesprochen. Die Operation findet in Narkose statt. Sie müssen am OP-Tag nüchtern sein.
Welche Komplikationen können vorkommen?
Wundheilungsstörungen oder Infektionen sind bei Operationen am Handgelenk sehr selten. Heilt das genähte Band nicht, kann zu einem erneuten Auseinanderweichen der Handwurzelknochen kommen. Auch kann es zu einer Bewegungseinschränkung des Handgelenks als Folge der Operation kommen.
Was passiert nach der Operation und wie ist die Nachbehandlung?
Die Hand ist verbunden und geschient. Die Handwurzelknochen sind mit Metallstiften („Kirschner-Drähte“) fixiert. Nach 2 Wochen werden die Fäden gezogen. Bis zur Entfernung der Stifte darf das Handgelenk nicht bewegt werden - die Stifte könnten in der Handwurzel brechen. Die Stifte werden nach 8 Wochen in örtlicher Betäubung entfernt.
Nach dem Entfernen der Stifte wird eine Krankengymnastik begonnen. Bis zum Abschluss der Rehabilitation vergehen 3-6 Monate.
Wann kann ich wieder arbeiten oder Sport treiben?
Joggen und Schwimmen kann man nach der Entfernung der Drähte nach 8 Wochen. Eine Vollbelastung des Handgelenks ist frühestens nach 3 Monaten erlaubt.
Gibt es eine vollständige Heilung?
In den meisten Fällen nicht. Das genähte Band hat nicht die Stabilität wie vor der Verletzung. Eine Arthrose kann sich auch bei erfolgreicher Operation entwickeln.
Mit welchen Dauerfolgen muss ich rechnen?
Mit einer gewissen Bewegungseinschränkung muss immer gerechnet werden. Kommt es zur Arthrose, treten Jahre nach der Verletzung wieder vermehrt Beschwerden auf.
Was ist in der Zukunft zu beachten?
Fragen sie Ihren Arzt, ob und wieweit das Handgelenk belastet werde kann. Treten nach einem Intervall erneut Schmerzen auf, soll die Ursache abgeklärt werden.
Tennisellenbogen
Ein Tennisellenbogen, auch als laterale Epicondylitis bekannt, ist eine schmerzhafte Erkrankung, die durch Überlastung der Sehnen im Ellenbogen verursacht wird. Diese Erkrankung kann neben dem namensgebendem Tennis auch bei anderen Aktivitäten auftreten, die repetitive Bewegungen des Handgelenks und der Unterarmmuskulatur erfordern. Die Symptome umfassen Schmerzen an der äußeren Seite des Ellenbogens, die sich bei Bewegung oder Druck verschlimmern können. Die Behandlung beinhaltet in der Regel Ruhe, physikalische Therapie, Schmerzmittel und gezielte Übungen zur Stärkung der Unterarmmuskulatur.
Sollte eine konservative Therapie über Monate nicht zu einer Verringerung der Beschwerden führen, verbleiben verschiedene Möglichkeiten einer operativen Behandlung. So z.B. die schmerzleitenden Nervenfasern operativ unterbrochen werden. Auch hier empfiehlt sich eine individuelle Beratung im Rahmen der Handsprechstunde.
TFCC / Diskus Läsion
Der TFCC bezeichnet den triangulären fibrokartilaginären Faser Komplex im Handgelenk zwischen Elle und Handwurzel. Er dient der Dämpfung sowie der Führung und Stabilisierung der Elle insbesondere bei Umwendbewegungen im distalen Radioulnargelenk.
Traumatische oder degenerative Verletzungen oder Veränderungen können Schmerzen im Bereich des ellenseitigen Handgelenkes verursachen. Zur Diagnostik kommen neben dem MRT bzw. dem Röntgen auch die Arthroskopie des Handgelenkes zum Einsatz.
Im Rahmen der Arthroskopie kann dann gegebenenfalls ein verletzter TFCC operative versorgt werden. Je nach Art der Verletzung ist das Operationsziel die Stabilisierung im distalen Radioulnargelenk bzw. die Stabilisierung des TFCC, dieses geht in der Regel mit einer Reduktion des Handgelenksschmerzes bis hin zur Schmerzfreiheit einher.

Dr. med. Jan Cruse
Chefarzt
- Facharzt für Chirurgie, Unfallchirurgie, Handchirurgie und Sportmedizin
- zertifizierter Experte der Handchirurgie der Deutsche Gesellschaft für Handchirurgie e.V. (DGH)